Samenvatting
Achtergrond
Een delier heeft altijd een onderliggende oorzaak, zoals medicatie. In dit artikel beschrijven wij een casus van een man bij wie een ernstig delier optrad door prednisongebruik.
Casus
Een 91-jarige kwetsbare man ontwikkelt 3 dagen na het starten van een lage dosering prednison een ernstig delier met onrust, verbale en fysieke agressie en visuele hallucinaties. Na het staken van de prednison klaarde het delier volledig op. Het delier heeft geleid tot een lange ziekenhuisopname van 36 dagen, gewichtsverlies van 10 kg door ondervoeding en uitbreiding van thuiszorg bij ontslag.
Conclusie
Deze casus laat zien dat bij patiënten met veel kwetsbaarheden een delier altijd op de loer ligt. De uitlokkende factor hoeft maar heel gering te zijn, slechts 15 of 5 mg prednison. Pas dus op met het starten van prednison bij kwetsbare, oudere patiënten.
Kernpunten
- Een delier heeft altijd een onderliggende oorzaak.
- Het gebruik van medicatie, waaronder prednison in lage doseringen, kan een delier uitlokken.
- Hoe kwetsbaarder iemand is, des te groter is de kans dat ook lichte precipiterende factoren een delier zullen uitlokken.
- Patiënten bij wie een delier niet tijdig herkend wordt, hebben een verhoogd risico op complicaties, zoals slecht lichamelijk en cognitief herstel, ondervoeding, valgevaar, en ontslag naar een verpleeghuisinstelling.
artikel
Inleiding
Bijna iedere arts zal in zijn of haar carrière te maken krijgen met een delirante patiënt. Een delier heeft altijd een onderliggende oorzaak, zoals medicatiegebruik. In dit artikel beschrijven wij de casus van een kwetsbare, oudere man met een ernstig prednison-geïnduceerd delier.
Ziektegeschiedenis
Patiënt, een 91-jarige, slechthorende, kwetsbare man, werd aansluitend aan een poliklinisch bezoek opgenomen op de afdeling Geriatrie vanwege langer bestaande algehele achteruitgang. Aanvullende achtergrondinformatie van de patiënt staat vermeld in tabel 1.

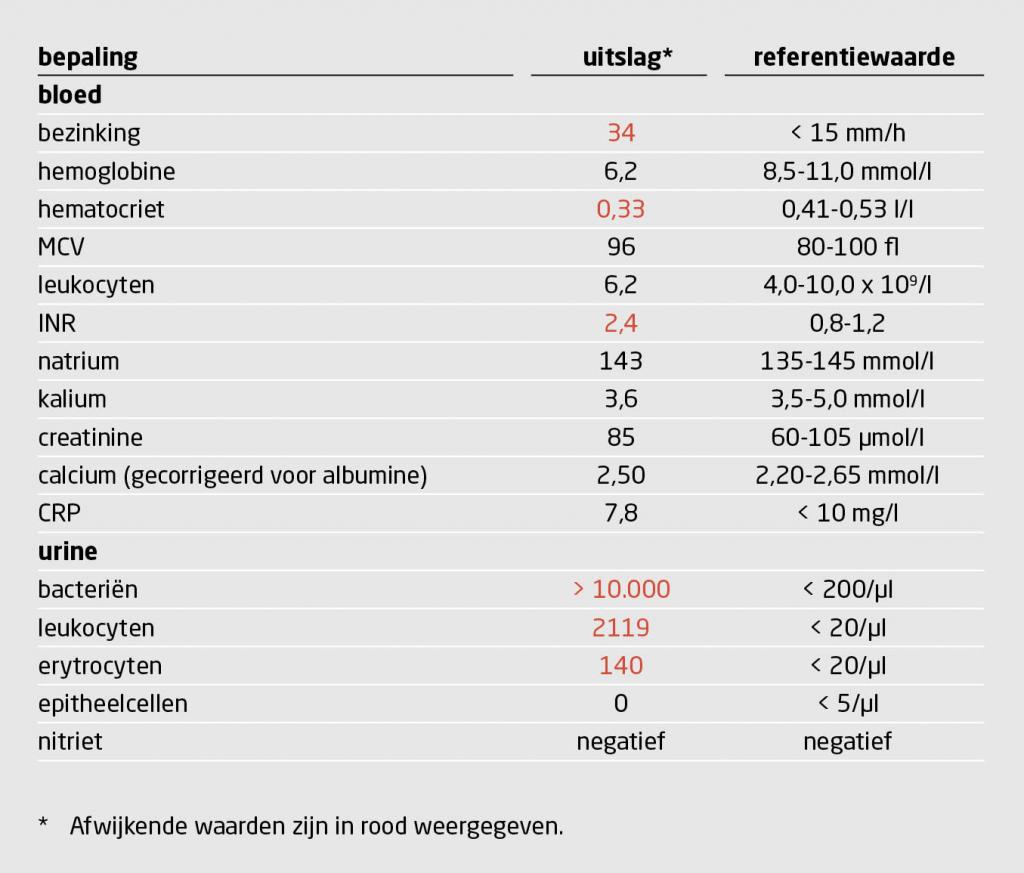
Omdat patiënt kwetsbaar was en in de voorgeschiedenis een delier had, observeerden de verpleegkundigen zijn gedrag aan de hand van de ‘Delirium observation screening’(DOS)-schaal. Wij verrichtten bloed- en urineonderzoek (tabel 2). Vanwege een urineweginfectie behandelden wij patiënt met ciprofloxacine. Ook kreeg hij een verblijfskatheter, omdat hij een urineretentie van meer dan 500 ml had. Vanwege pijn in de bovenarmen, een normocytaire anemie en een verhoogde bezinking, dachten wij aan polymyalgia rheumatica, waarvoor wij patiënt behandelden met prednison 15 mg 1 dd. Na 3 dagen werd patiënt acuut verward.
Bij psychiatrisch onderzoek had patiënt een wisselend bewustzijn en was zijn aandacht gestoord. Hij was gedesoriënteerd in tijd, plaats en persoon, en geagiteerd, opstandig en achterdochtig. Hij weigerde hulp, eten, drinken en medicatie. Hij was motorisch onrustig en had bewegingsdrang. Vanwege het verhoogde valrisico, moest patiënt tegen zijn wil in continu begeleid worden door 2 verpleegkundigen. Dit resulteerde in fysieke en verbale agressie (slaan, schoppen, bijten, vloeken en schelden). Daarnaast had hij visuele hallucinaties. De DOS-scores stegen van 0-2 naar 7-9.
Gezien het wisselende bewustzijn en de hoge DOS-scores, dachten wij aan een delier, dat vermoedelijk veroorzaakt werd door het prednisongebruik. Mogelijk speelde de urineweginfectie daarbij ook een rol, hoewel de urinekweek een bacterie toonde die gevoelig was voor ciprofloxacine. Een andere somatische oorzaak van het delier leek ons niet waarschijnlijk. De verblijfskatheter liep goed af en patiënt had geen last van obstipatie. Herhaald lichamelijk onderzoek en bloedonderzoek lieten geen veranderingen ten opzichte van eerder zien. Een röntgenfoto van de thorax toonde geen infiltratieve afwijkingen en het echogram van het abdomen was niet-afwijkend. Op een CT-scan van de hersenen was geen acute bloeding, ischemie of ruimte-innemend proces zichtbaar. Omdat patiënt niet bekend was met cognitieve stoornissen, was een acute gedragsstoornis bij dementie uitgesloten. Ook een psychiatrische aandoening leek niet waarschijnlijk, aangezien hij – behoudens een delier – een blanco psychiatrische voorgeschiedenis had.
Wij stopten de behandeling met prednison. De motorische onrust en visuele hallucinaties werden behandeld met het antipsychoticum van eerste keus (haloperidol 1 mg a.n. en zo nodig 0,5 mg 2 dd extra) en lorazepam 1 mg 3 dd zo nodig. Patiënt werd prikkelarm verpleegd op een eenpersoonskamer en er werden briefjes opgehangen ter bevordering van de oriëntatie in tijd en plaats. Ook werden er valpreventieve maatregelen genomen, zoals een laag-laagbed en een infrarood-bewegingsmelder. Het delier herstelde binnen 3 dagen.
Vanwege het aanhoudende vermoeden van polymyalgia rheumatica en omdat het delier mogelijk niet veroorzaakt was door het prednisongebruik (maar door een urineweginfectie), hervatten wij de behandeling met prednison in een lage dosering van 5 mg 1 dd. Na 2 dagen werd patiënt echter opnieuw delirant, met DOS-scores van 9-12. Wij stopten wederom de behandeling met prednison en hervatten de behandeling met haloperidol en lorazepam in dezelfde doseringen als eerder. Het delier hield ditmaal echter langer aan. Omdat de motorische onrust op de voorgrond stond, werd na 3 dagen haloperidol vervangen door quetiapine (25 mg 2 dd), een antipsychoticum met een sterkere sedatieve werking. Dit bleek echter ook onvoldoende effectief. In overleg met de psychiater startten we weer 3 dagen later met olanzapine 2,5 mg 2 dd. Pas na ruim anderhalve week was het delier volledig verdwenen.
Patiënt lag in totaal 36 dagen opgenomen op onze afdeling en in die periode was hij 10 kg afgevallen. Bij ontslag had hij meer adl-ondersteuning nodig dan voorheen en om die reden werd de thuiszorg uitgebreid naar driemaal daags. Hij kon zelfstandig en veilig met een rollator lopen. 2 maanden later zagen wij patiënt voor controle terug op de polikliniek. Het ging goed met hem. De pijn in de bovenarmen was verminderd nadat de huisarts celecoxib had voorgeschreven. Patiënt kon zich niets meer herinneren van het ernstige delier gedurende de ziekenhuisopname.
Beschouwing
Een delier kan worden vastgesteld aan de hand van de DSM-5-criteria (zie uitleg).1 De prevalentie van een delier bij ouderen in de algemene bevolking is laag (1-2%),2 maar van de ouderen die opgenomen zijn in het ziekenhuis heeft 33,3% een delier.3
Kwetsbaarheid
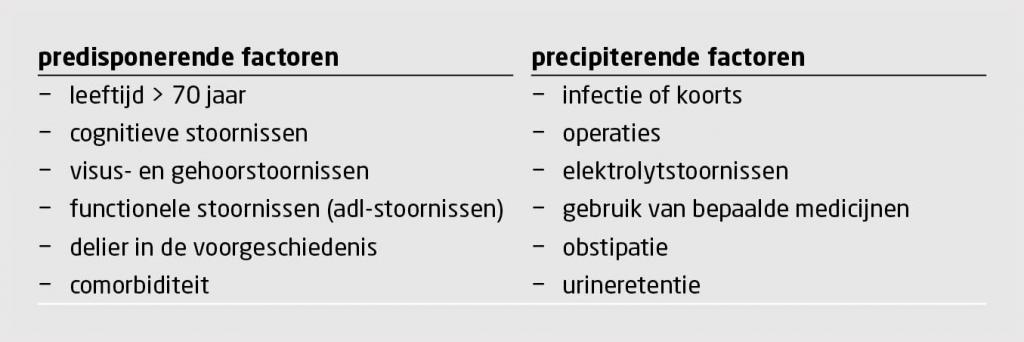
Een delier heeft altijd een onderliggende oorzaak. Predisponerende factoren bepalen iemands kwetsbaarheid voor een delier en precipiterende factoren kunnen een delier uitlokken (tabel 3).3 oe kwetsbaarder iemand is, des te groter is de kans dat ook lichte precipiterende factoren (zoals de eenmalige inname van slaapmedicatie) een delier zullen uitlokken.4 Onze patiënt had meerdere predisponerende factoren, namelijk: leeftijd > 70 jaar, gehoorstoornis, delier in de voorgeschiedenis en comorbiditeit. Zelfs behandeling met prednison in de lage dosering van 5 mg was bij deze kwetsbare man al voldoende om een delier uit te lokken.
Prednison-geïnduceerd delier
Medicatie is verantwoordelijk voor 12-39% van de delieren bij ouderen.5 Geneesmiddelen die gepaard gaan met een verhoogd risico op een delier zijn onder andere opiaten, benzodiazepinen, antihistaminica, anticholinergica, antidepressiva, anti-Parkinson-medicijnen, glucocorticoïden en NSAID’s.6 Glucocorticoïden, waaronder prednison, worden voorgeschreven bij veel verschillende aandoeningen, zoals polymyalgia rheumatica, COPD en de ziekte van Crohn. Uit een review bleek dat delieren uitgelokt worden door behandeling met glucocorticoïden in een gemiddelde prednison-equivalente dosering van 62,2 mg/dag.7 In de praktijk zien we dat een delier bij sommige patiënten ontstaat bij lagere prednison-equivalente doseringen, zoals bij onze patiënt het geval was (5-15 mg prednison). Prednison kan ook andere psychiatrische ziektebeelden veroorzaken, zoals hypomanie, manie, depressie, psychose en angst- en paniekstoornissen.7
Behandeling
De behandeling van een delier bestaat uit 3 onderdelen: (a) behandeling van de onderliggende oorzaak; (b) symptomatische behandeling van het delier met een antipsychoticum en zo nodig ook met benzodiazepinen;3 en (c) niet-medicamenteuze maatregelen, zoals prikkelarme verpleging en valpreventieve maatregelen.
Complicaties
Patiënten bij wie een delier niet tijdig herkend wordt, hebben een verhoogd risico op complicaties, zoals slecht lichamelijk en cognitief herstel, dehydratie en ondervoeding, therapieontrouw, valgevaar, verlies van onafhankelijkheid, een langere ziekenhuisopname en ontslag naar een verpleeghuisinstelling.3 Onze patiënt lag gedurende 36 dagen opgenomen in het ziekenhuis, was 10 kg afgevallen en had meer thuiszorg nodig bij ontslag. Omdat patiënt de pijn in de bovenarmen als erg invaliderend beschouwde, kozen wij ervoor om hem te behandelen met prednison in een 3 maal zo lage dosering als ervoor. Achteraf gezien had de behandeling met prednison niet hervat moeten worden. In het medisch dossier van patiënt hebben wij aangetekend dat behandeling met prednison voortaan gecontra-indiceerd is.
Conclusie
Deze casus laat zien dat bij kwetsbare ouderen een delier altijd op de loer ligt, ook bij lichte precipiterende factoren, zoals de behandeling met prednison in een lage dosering. Pas dus op met het starten van prednison bij kwetsbare ouderen.
Literatuur
Diagnostic and statistical manual of mental disorders. 5th ed.; DSM-5. Washington: American Psychiatric Association; 2013.
Inouye SK, Westendorp RG, Saczynski JS. Delirium in elderly people. Lancet. 2014;383:911-22.doi:10.1016/S0140-6736(13)60688-1.Medline
Marcantonio ER. Delirium in hospitalized older adults. N Engl J Med. 2017;377:1456-66.doi:10.1056/NEJMcp1605501.Medline
Inouye S, Charpentier PA. Precipitating factors for delirium in hospitalized elderly persons. Predictive model and interrelationship with baseline vulnerability. 1996;275:852-7.Medline
Catic AG. Identification and management of in-hospital drug-induced delirium in older patients. Drugs Aging. 2011;28:737-48.doi:10.2165/11592240-000000000-00000.Medline
Clegg A, Young JB. Which medications to avoid in people at risk of delirium: a systematic review. Age Ageing. 2011;40:23-9.doi:10.1093/ageing/afq140.Medline
Kenna HA, Poon AW, de los Angeles CP, Koran LM. Psychiatric complications of treatment with corticosteroids: review with case report. Psychiatry Clin Neurosci. 2011;65:549-60.doi:10.1111/j.1440-1819.2011.02260.x.Medline





Reacties