Samenvatting
Doel
Nagaan wat beter is voor vrouwen met milde zwangerschapsgerelateerde aterme hypertensie: inleiden van de baring of een afwachtend beleid, met het oog op klinische effectiviteit, maternale kwaliteit van leven en kosten.
Opzet
Gerandomiseerde klinische trial. Trialregistratienummer: ISRCTN08132825.
Methoden
In oktober 2005-maart 2008 verrichtten wij een multicentrisch gerandomiseerde studie in 38 Nederlandse ziekenhuizen. Wij selecteerden vrouwen met een eenlingzwangerschap in hoofdligging bij een amenorroe van 36-41 weken met zwangerschapshypertensie of milde preëclampsie. De primaire uitkomst was een samengestelde uitkomstmaat voor een slechte maternale conditie, gedefinieerd als maternale mortaliteit en morbiditeit (eclampsie, ‘haemolysis, elevated liver enzymes, low platelets’(HELLP)-syndroom, longoedeem, trombo-embolische ziekte, abruptio placentae), ontwikkeling van ernstige hypertensie of proteïnurie, of hemorragie post partum. Secundaire uitkomsten waren de wijze van bevallen, neonatale conditie, kwaliteit van leven en kosten. Het ging om een ‘intention-to-treat’-benadering.
Resultaten
In totaal werden 756 vrouwen gerandomiseerd voor inleiden (n = 377) of afwachten (n = 379). Maternale of neonatale sterfte en eclampsie kwamen niet voor. De kans op verslechtering van de maternale conditie was na inleiden significant lager dan na afwachten (117 (31%) versus 166 (44%); relatief risico (RR): 0,71 (95%-BI: 0,59-0,86; p < 0,001). In de inleidgroep was er een tendens tot het verrichten van minder sectio caesarea dan in de afwachtgroep: 54 (14%) versus 72 (19%); RR: 0,75 (95%-BI: 0,55-1,04; p = 0,085). De neonatale uitkomst en de maternale kwaliteit van leven verschilden niet tussen beide strategieën. Inleiding van de baring was gemiddeld 831 euro per patiënt goedkoper.
Conclusie
Inleiden van de baring bij vrouwen met aterme zwangerschapshypertensie of milde preëclampsie is geassocieerd met een betere maternale conditie en lagere kosten, zonder extra risico op een sectio caesarea.
artikel
Inleiding
Zwangerschapshypertensie en preëclampsie compliceren 6-8% van alle zwangerschappen.1,2 Deze aandoeningen vormen in Nederland de belangrijkste oorzaak van maternale morbiditeit en mortaliteit.3-4 Vaak is het ziektebeeld mild en wordt de diagnose gesteld in de aterme periode. Soms treden ernstige complicaties op, zoals eclampsie, abruptio placentae en het ‘haemolysis, elevated liver enzymes, low platelets’(HELLP)-syndroom.
Wereldwijd is er tot nu geen overeenstemming over het beste beleid bij zwangeren met deze aandoeningen. Inleiding van de baring zou enerzijds maternale complicaties kunnen reduceren, maar anderzijds de kans dat een sectio caesarea nodig is, kunnen verhogen.5-7 In Nederland werd in 2003 en 2004 samen bij 15.256 vrouwen met zwangerschapshypertensie of preëclampsie de baring ingeleid, terwijl bij 20.312 vrouwen de baring spontaan begon (bron: Perinatale Registratie Nederland: www.perinatreg.nl; de gegevens zijn niet meteen op de site terug te vinden, maar werden op aanvraag aan ons geleverd).
Wij verrichtten een gerandomiseerde studie bij zwangeren met zwangerschapshypertensie of milde preëclampsie vanaf 36 weken amenorroe, waarbij wij een strategie van inleiden van de baring vergeleken met een afwachtend beleid.
Patiënten en methoden
Studieopzet en organisatie Ons onderzoek was een Nederlandse multicentrisch gerandomiseerde, niet geblindeerde studie in 6 universitaire en 32 niet-universitaire ziekenhuizen. De studie werd goedgekeurd door de medisch-ethische commissie van de Universiteit van Leiden (nummer p04.210) en geregistreerd in het klinischetrialregister (ISCTN08132825). Alle patiënten gaven schriftelijke toestemming voor deelname. De studie werd verricht binnen het verloskundig consortium, een landelijk netwerk voor verloskundig onderzoek.8
Inclusiecriteria Geïncludeerd werden vrouwen ≥ 18 jaar met een eenlingzwangerschap gecompliceerd door zwangerschapshypertensie of milde preëclampsie tussen 36+0 en 41+0 weken amenorroe. Zwangerschapshypertensie werd gedefinieerd als: diastolische bloeddruk ≥ 95 mmHg, en milde preëclampsie als: diastolische bloeddruk ≥ 90 mmHg gecombineerd met proteïnurie; beiden twee keer gemeten met een tussentijd van tenminste 6 h. Proteïnurie werd gedefinieerd als: dipstickuitslag ≥ 2+ voor proteïne, 24-uursurine ≥ 0,3 g eiwit, of eiwit-creatinineratio > 30 mg/mmol.9-11
Exclusiecriteria Geëxcludeerd werden vrouwen met diastolische bloeddruk ≥ 110 mmHg, systolische bloeddruk ≥ 170 mmHg, proteïnurie ≥ 5 g/24 h, sectiolitteken, stuitligging, preëxistente hypertensie, diabetes mellitus, diabetes gravidarum met insulinetherapie, nierziekten, hart- en vaatziekten, hiv-seropositiviteit, HELLP-syndroom, longoedeem of cyanosis, oligurie < 500 ml/24 h, intraveneuze antihypertensiva, cardiotocografische afwijkingen, congenitale afwijkingen en intra-uteriene groeirestrictie gediagnosticeerd met echoscopie.12
Inclusieprocedure, randomisatie en interventie Voor randomisatie werden vaginaal toucher en een cervixlengte meting verricht. De randomisatie voor inleiden van de baring dan wel afwachten was gestratificeerd voor centrum, pariteit en aanwezigheid van proteïnurie. Inleiden geschiedde binnen 24 h na randomisatie. De baring werd ingeleid door amniotomie of intraveneuze toediening van oxytocine bij bishop-score > 6, en door intracervicale of intravaginale toediening van prostaglandine of een ballonkatheter bij bishopscore ≤ 6.
De afwachtgroep werd gecontroleerd volgens het lokaal protocol, totdat de baring spontaan startte. Indicaties voor zwangerschapsbeëindiging in de afwachtgroep waren diastolische bloeddruk ≥ 110 mmHg, systolische bloeddruk ≥ 170 mmHg, proteïnurie ≥ 5 g/24 h, preëclamptische klachten, eclampsie, HELLP-syndroom, cardiotocografische afwijkingen, > 24 h gebroken vliezen, meconiumhoudend vruchtwater en amenorroe > 41 weken.
Uitkomstmaten De primaire uitkomst was een samengestelde uitkomstmaat gedefinieerd als maternale mortaliteit, maternale morbiditeit (eclampsie,13 HELLP-syndroom, longoedeem, trombo-embolische ziekte,14 of abruptio placentae), ontwikkeling van ernstige preëclampsie (tenminste één keer gemeten diastolische bloeddruk ≥ 110 mmHg, systolische bloeddruk ≥ 170 mmHg of proteïnurie ≥ 5 g/24 h)9 of hemorrhagie post partum.15 Secundaire uitkomsten waren de wijze van bevallen, neonatale mortaliteit en morbiditeit, kwaliteit van leven en kosten. Neonatale morbiditeit was een samengestelde uitkomstmaat van apgarscore < 7 na 5 min, arteriële pH < 7,05 of IC-opname.
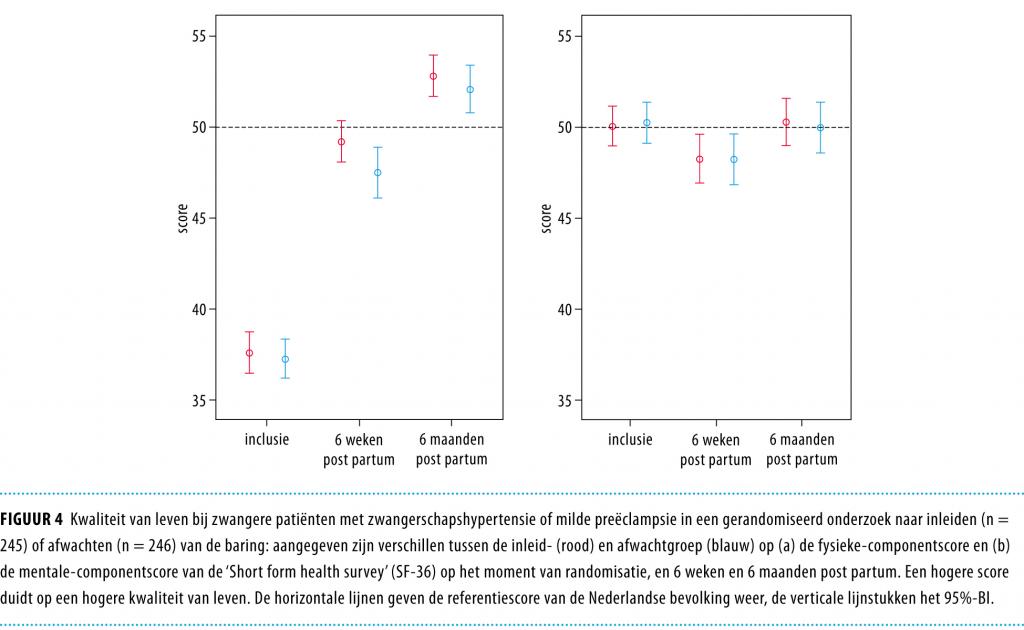
Kwaliteit van leven en kosten Kwaliteit van leven werd onderzocht met de 36-itemversie van de ‘Short form health survey’ (SF-36), waarin een ‘fysieke-componentscore’ en een ‘mentale-componentscore’ gerapporteerd staan. De score werd bepaald op het moment van randomisatie, 6 weken later en 6 maanden post partum. Een hogere score duidt op een hogere kwaliteit van leven.
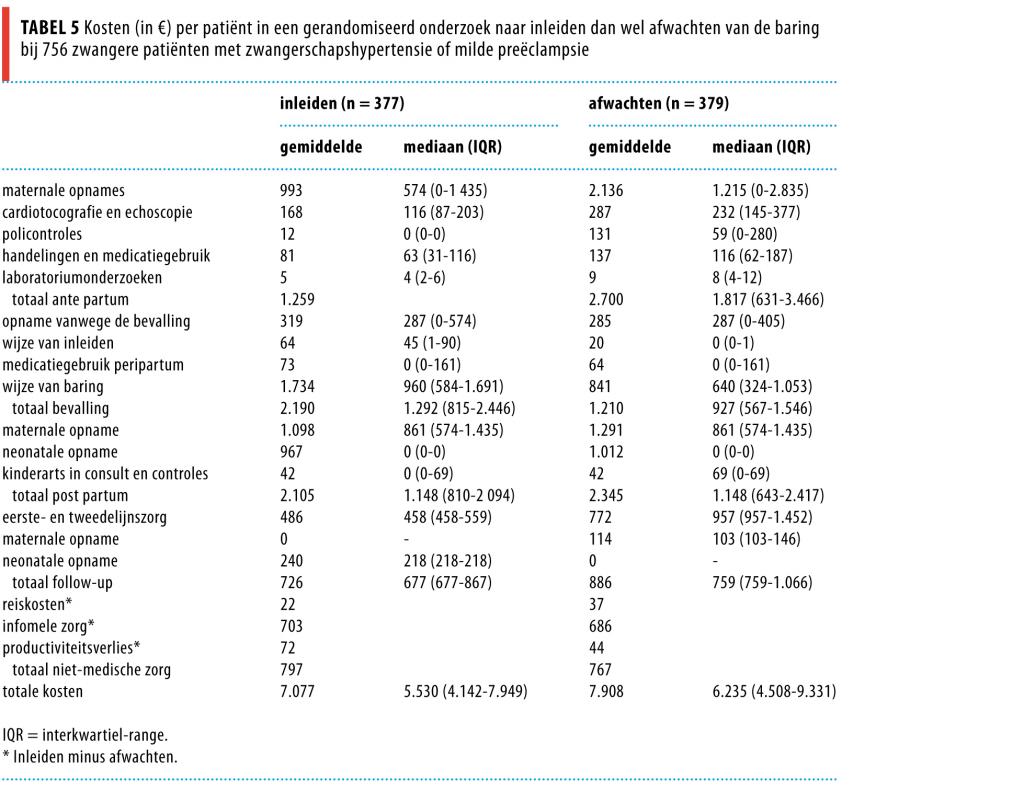
Antenatale, perinatale en postnatale zorgkosten werden onderzocht tot één jaar post partum. Voor maternale en neonatale opnames en neonatale controles waren kostprijzen beschikbaar van één academisch en één perifeer ziekenhuis. De kosten van een uur verloskamer- en operatiekamergebruik werden geschat door een bottom-up-berekening waarin zowel personeel, materiaal als overhead werden geïntegreerd. Voor andere eenheidskosten, zoals policontroles, thuiszorg of reiskosten, werden landelijke standaardkostprijzen gebruikt (in euro’s; prijsniveau 2007).16 We berekenden de totale kosten per patiënt door vermenigvuldiging van zorggebruik met eenheidskosten, uitgedrukt in gemiddelde en mediane kosten.
Analyse In 2003 en 2004 was in Nederland het percentage vrouwen met zwangerschapshypertensie of milde preëclampsie bij een eenlingzwangerschap na 36 weken, die een complicatie ontwikkelden zoals geschetst in onze primaire uitkomst, 12% (bron: Perinatale Registratie Nederland: www.perinatreg.nl). Voor een complicatiereductie van 50% na inleiden, was een groepsgrootte nodig van 720 vrouwen (2-zijdige test, α: 0,05; β: 0,80).17 Rekening houdend met een verlies van 5% in follow-up werden 756 vrouwen gerandomiseerd.
Verschillen in eindpunten werden getoetst met de non-parametrische u-toets van Mann en Whitney. Categoriale data werden getoetst met de χ2-toets. Het behandeleffect werd uitgedrukt in relatief risico (RR), absolute risicoreductie, relatieve risicoreductie en ‘number needed to treat’ (NNT) met 95%-BI. Wij verrichtten exploratieve subgroepanalyses voor amenorroeduur (36-37, 37-38, 38-39, 39-40 en 40-41 weken), pariteit (nulli- versus multipara), proteïnurie (zwangerschapshypertensie of preëclampsie), systolische bloeddruk tijdens randomisatie (< 140 and ≥ 140 mmHg), evenals bishop-score en cervixlengte. Het ‘intention-to-treat’ principe werd gehanteerd. Statistische analyses werden uitgevoerd met SPSS-software (versie 16.0, Chicago, IL, USA).
Resultaten
Patiënten
In de periode oktober 2005-maart 2008 voldeden 1153 vrouwen aan de inclusiecriteria, van wie 756 (66%) toestemming gaven voor randomisatie (figuur 1). Als gevolg van de randomisatie kregen 377 patiënten als beleid inleiden en 379 afwachten. De gerandomiseerde vrouwen in de inleid- en afwachtgroep hadden vergelijkbare uitgangskenmerken (tabel 1).

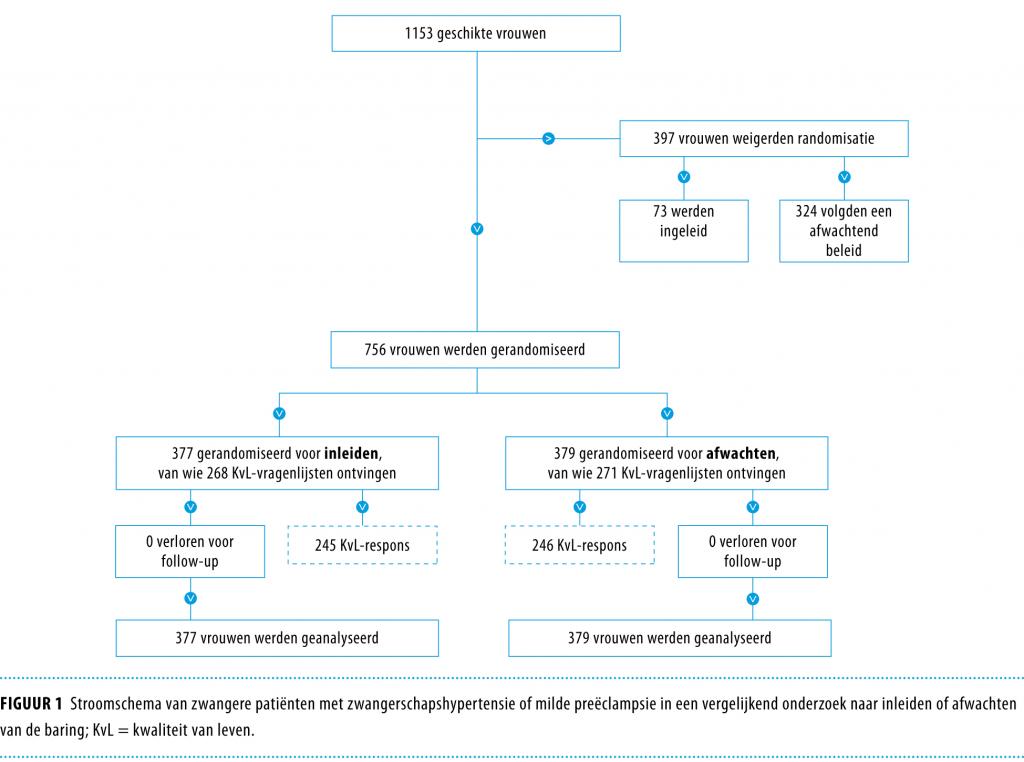
Klinische uitkomsten
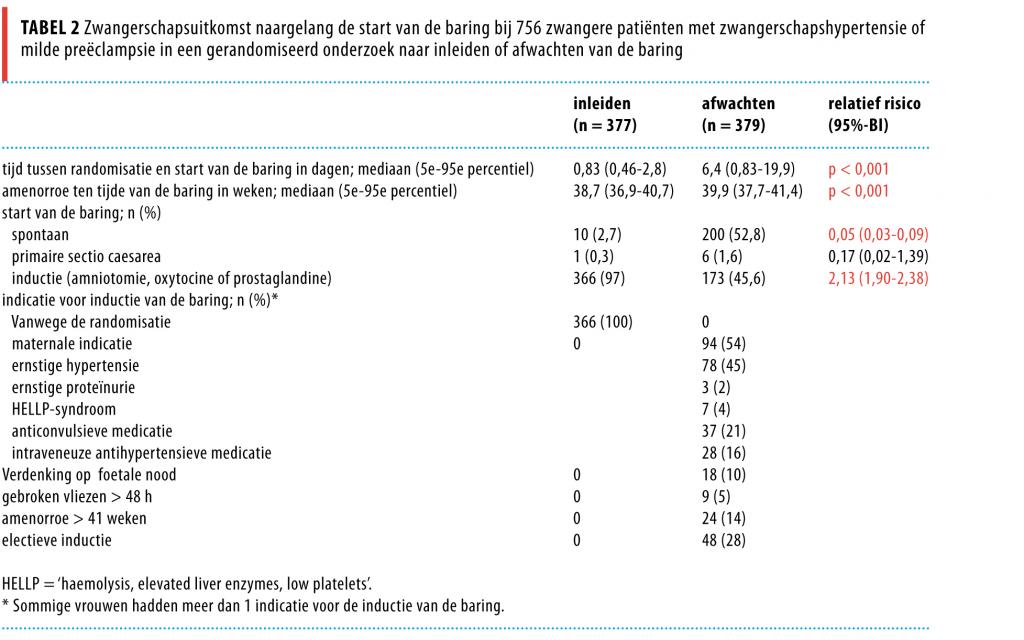
Zwangerschapsuitkomst naargelang de start van de baring De uiteindelijke zwangerschapsduur was in de inleidgroep gemiddeld 1 week korter dan in de afwachtgroep: 0,83 dagen (95%-BI: 0,46-2,8) versus 6,4 dagen (0,83-19,9) (p < 0,001). Bij 10 vrouwen (3%) in de inleidgroep startte de baring spontaan. In de afwachtgroep werd de baring alsnog ingeleid bij 173 vrouwen (46%); bij 125 vrouwen (72%) om medische redenen, bij 48 vrouwen (28%) electief.
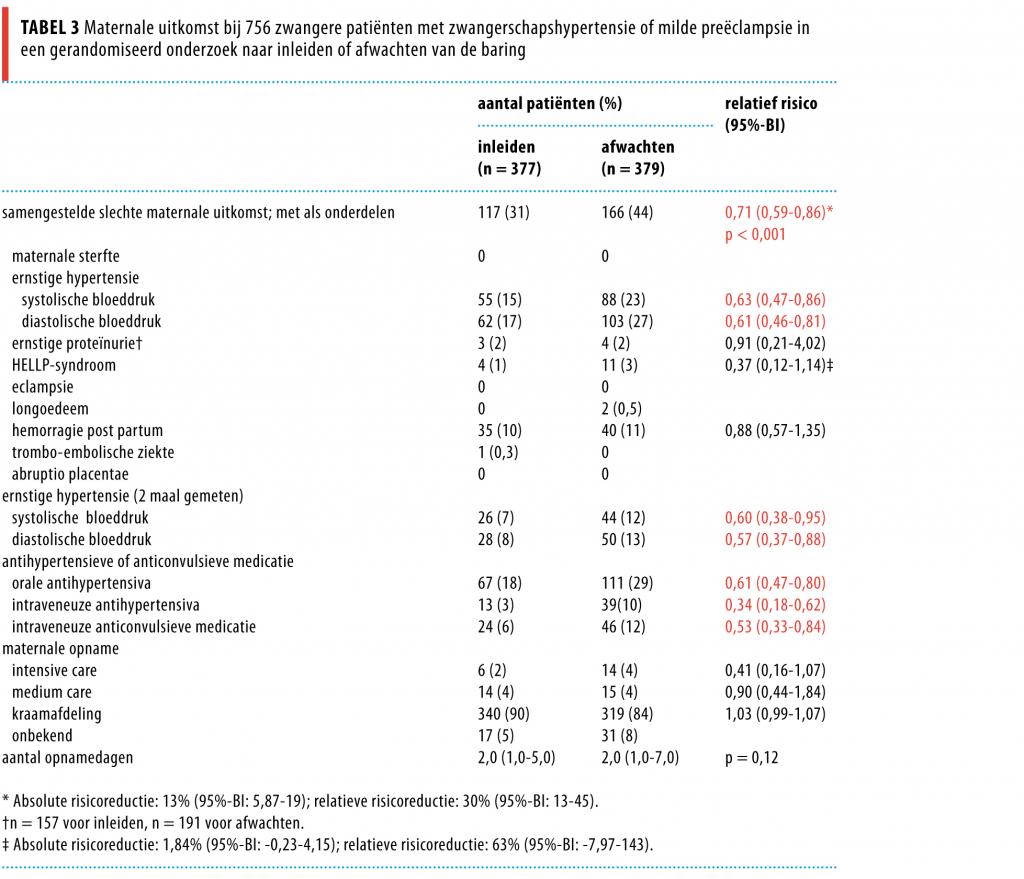
Maternale uitkomst Verslechtering van de maternale uitkomst trad in de inleidgroep significant minder vaak op dan in de afwachtgroep: 31% versus 44%; RR: 0,71 (95%-BI: 0,59-0,86; p < 0,001), hetgeen correspondeerde met een NNT van 8 (95%-BI: 5-17).
Wijze van baring en neonatale uitkomst Het sectiopercentage was in de inleidgroep lager dan in de afwachtgroep, maar dit verschil was niet significant: 14% versus 19%; RR: 0,75 (95%-BI: 0,55-1,04)). In de inleidgroep was het sectiopercentage bij vrouwen met een verslechtering van de maternale uitkomst 23%, terwijl dit percentage in de afwachtgroep 27% was: RR: 0,85 (95%-BI: 0,56-1,29)). Voor vrouwen die het primaire eindpunt (slechte maternale conditie) niet bereikten, waren deze sectiopercentages voor inleiden en afwachten respectievelijk 10% en 13% (RR: 0,82; 95%-BI: 0,50-1,35).
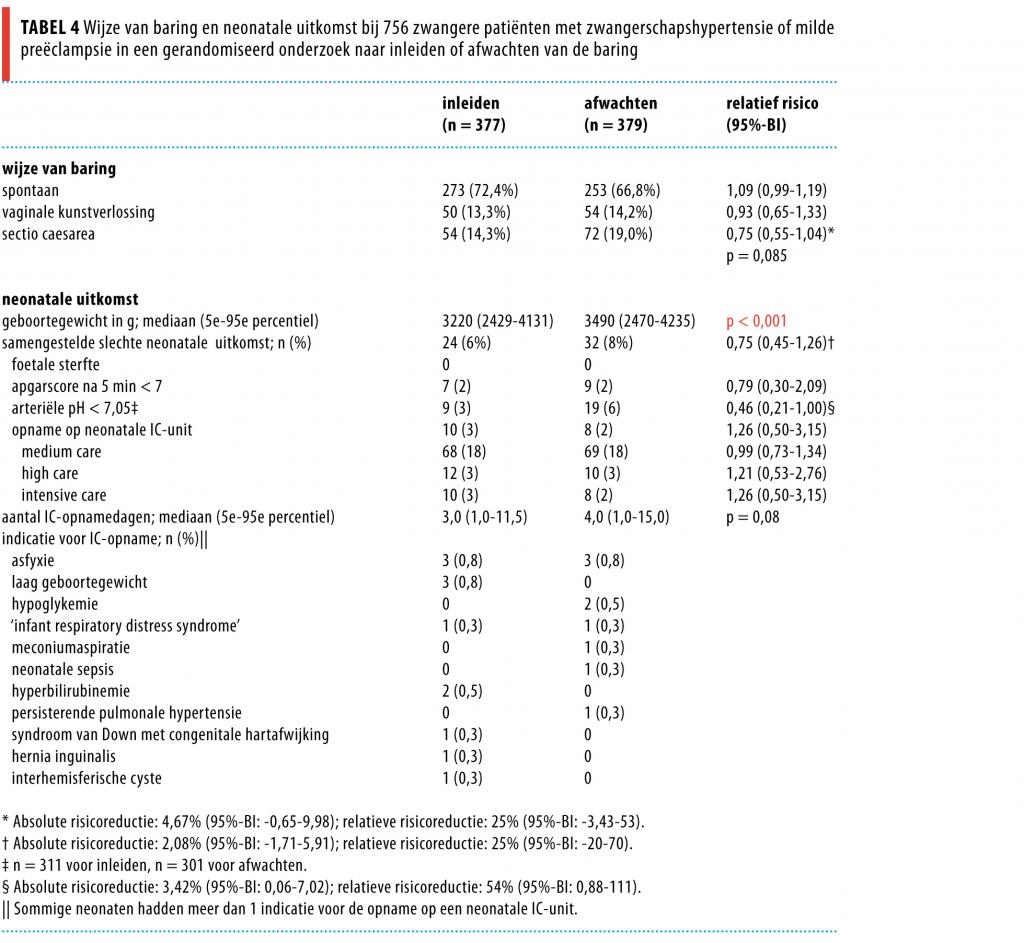
Er was geen perinatale sterfte. Neonatale morbiditeit was vergelijkbaar in beide groepen: 6% versus 8%; RR: 0,75 (95%-BI: 0,45-1,26). Wel werd in de inleidgroep minder frequent een arteriële pH < 7,05 gemeten dan in de afwachtgroep: 9 van 311 patiënten (3%) versus 19 van 301 patiënten (6%); RR: 0,46 (95%-BI: 0,21-1,0).
Subgroepanalyses
Bijna alle subgroepen vertoonden een trend naar reductie in maternale complicaties na inleiden in vergelijking met afwachten. Alleen tussen 36-37 weken amenorroe en bij een ontsluiting van > 2 cm was er geen gunstig effect van inleiden op de maternale conditie (figuur 2). Het gunstige effect van inleiden op het risico van een sectio caesarea, werd niet gezien bij multiparae, vrouwen met een bishop-score van 2-6, ontsluiting van 1 cm of centrale positie van de portio (figuur 3).


Kwaliteit van leven
Van de 756 gerandomiseerde patiënten kregen 539 (72%) de kwaliteit-van-levenvragenlijsten, van wie 491 (91%) patiënten tenminste één vragenlijst invulden (zie figuur 1). Figuur 4 toont de gemiddelde verschillen op de SF-36 voor de fysieke-componentscore en de mentale-componentscore op het moment van randomisatie, en 6 weken en 6 maanden post partum. Op de fysieke-componentscore verbeterde de kwaliteit van leven in beide groepen substantieel tussen de uitgangswaarde en 6 weken post partum (p < 0,001). Tussen inleiden en afwachten werd noch op de fysieke-componentscore noch op de mentale-componentscore verschil gemeten op 6 weken (respectievelijk p = 0,368 en p = 0,548) en op 6 maanden post partum (respectievelijk p = 0,704 en p = 0,673).
Kosten
Ante partum waren de kosten € 1441,- per patiënt lager in de inleidgroep, hetgeen voornamelijk werd veroorzaakt door een kortere maternale opname. De bevalling kostte in de inleidgroep daarentegen € 980,- per patiënt meer, door een langere opnameduur op de verloskamer. De postpartumkosten waren € 398,- per patiënt lager in de inleidgroep. De gemiddelde kosten per patiënt waren € 7077,- voor inleiden en € 7908,- voor afwachten, een verschil van € 831,- (95%-BI: -1561- +144).
Beschouwing
Wij vergeleken inleiden van de baring met afwachtend beleid bij eenlingzwangerschappen, gecompliceerd door zwangerschapshypertensie of milde preëclampsie bij 36+0 tot en met 41+0 weken amenorroe. Inleiden resulteerde in een lagere kans op slechte maternale uitkomst, zonder hogere kans dat een sectio caesarea moest worden uitgevoerd. De neonatale uitkomsten en maternale kwaliteit van leven waren vergelijkbaar. Inleiden was per patiënt € 831,- goedkoper dan afwachten.
Het vooraf vastgestelde maternale complicatiepercentage op basis van gegevens van de Perinatale Registratie Nederland (PRN), was lager dan de percentages in onze trial. Dit wordt wellicht verklaard doordat de systolische bloeddruk wel onderdeel was van onze primaire uitkomst, terwijl de PRN deze variabele niet registreert. Wij achten de systolische bloeddruk belangrijk, omdat er sterke aanwijzingen zijn dat een verhoogde systolische bloeddruk een risicofactor is voor ernstige maternale morbiditeit.18,19 Verder zou het hoge complicatiepercentage uit de trial verklaard kunnen worden doordat in de trial aan de definitie van de primaire uitkomst werd voldaan bij slechts een 1 maal gemeten ernstige hypertensie, terwijl tenminste 2 metingen noodzakelijk zijn voor registratie in de PRN. Een herhaling van onze analyse, waarbij tenminste een 2 maal gemeten ernstige hypertensie als eindpunt voor ernstige hypertensie werd genomen, veranderde onze uitkomst overigens niet: 11% versus 19%; RR: 0,58 (95%-BI: 0,41-0,82).
Uit een enquête, voorafgaand aan de trial aan alle Nederlandse gynaecologen voorgelegd, bleek dat 85% een toename van het aantal sectiones caesareae had verwacht na inleiden. Tot onze verrassing vonden wij een lager sectiopercentage na inleiden. Gerandomiseerde trials over serotiene zwangerschappen en over langdurig gebroken vliezen, toonden overeenkomstige sectiopercentages tussen inleiden en afwachten als in onze studie.20,21 De overtuiging, dat inleiden resulteert in een hoger sectiopercentage, komt voort uit observationele, niet-gerandomiseerde studies.5-7 Overigens nam in onze studie de kans op een sectio toe bij ernstige maternale morbiditeit.
Wij gebruikten een samengestelde maternale uitkomst als primaire uitkomst, waarvan progressie naar ernstige preëclampsie onderdeel uitmaakte. Hoewel ernstige preëclampsie niet direct ernstige morbiditeit genereert, is er wel een sterke associatie met ernstige maternale morbiditeit, zoals eclampsie, longoedeem en cerebrale encefalopathie of hemorrhagie.22-24 Beperking van de primaire uitkomst tot uitsluitend ernstige maternale morbiditeit, zou een onhaalbare groepsgrootte hebben vereist. Omdat in ons onderzoek de eindpunten overwegend in het voordeel waren van een beleid van inleiden, was een grotere studie overbodig.
Hemorragie post partum (HPP) was ook onderdeel van onze primaire uitkomst, omdat zwangerschapsgerelateerde hypertensieve aandoeningen geassocieerd lijken met HPP.25-27 Daarom luidde de hypothese, dat inleiden het risico op HPP zou reduceren. Het percentage HPP was respectievelijk 10% en 11% in de inleid- en afwachtgroep. Deze incidentiecijfers zijn aanmerkelijk hoger dan de 1-2% die voor ongecompliceerde zwangerschappen worden gerapporteerd.28 Echter het verwachte positieve effect van inleiden op HPP werd niet geobserveerd.
Inleiding lijkt tegen de verwachting in gunstig te zijn voor vrouwen met een onrijpe portio. Deze paradox wordt verklaard doordat bij vrouwen met een onrijpe portio, een afwachtend beleid de duur tot de baring doet verlengen, waardoor de kans op verslechtering van hun conditie verhoogd is.
Het positieve effect van inleiden op de maternale uitkomst was niet aanwezig in de subgroep met een amenorroeduur van 36-37 weken: 45% versus 43%; RR: 1,05 (95%-BI: 0,63-1,76). Omdat er geen poweranalyse werd uitgevoerd voor de subgroepen en deze subgroep slechts 75 vrouwen bevatte, is de uitkomst minder betrouwbaar.29
In onze studie resulteerde inleiden bij aterme hypertensie evident in een betere uitkomst. Dat leidt tot de vraag of vrouwen met ernstige zwangerschapshypertensie of preëclampsie bij 34-37 weken amenorroe ingeleid moeten worden. Om deze reden is in dezelfde infrastructuur als onze studie inmiddels de HYPITAT II-studie gestart (NTR1766, http://www.studies-obsgyn.nl/hypitat2).
Onze studie laat zien dat met een goede organisatie grootschalig gerandomiseerd onderzoek in Nederland mogelijk is. De deelnemende gynaecologen, al dan niet in opleiding, en klinisch verloskundigen konden, doordat zij gefaciliteerd waren door het netwerk van researchmedewerkers, hun onmisbare bijdrage leveren. Het feit dat ruim een derde van alle ziekenhuizen in deze studie participeerde is goed voor de externe validiteit van de studie, met wellicht een gunstig effect op implementatie.
Conclusie
Inleiden van de baring bij zwangere vrouwen met een zwangerschapsgerelateerde hypertensieve aandoening vanaf 37 weken amenorroe verbetert de maternale uitkomst vergeleken met een afwachtend beleid, zonder extra kans dat een sectio caesarea moet worden verricht. Wij adviseren om bij zwangere vrouwen zonder littekenuterus met een kind in hoofdligging en met zwangerschapshypertensie of milde preëclampsie vanaf 37 weken amenorroe de baring in te inleiden.
Uitleg
Bishop-score Bij het vaginaal toucher worden verschillende aspecten van de cervix beoordeeld en gekwantificeerd. Dat geeft een bruikbare maat voor de induceerbaarheid van de baring.
Leerpunten
Inleiden van de baring bij vrouwen met zwangerschapshypertensie of milde preëclampsie vanaf een amenorroe van 37 weken verbetert de maternale uitkomst vergeleken met een afwachtend beleid: een slechte uitkomst werd gevonden bij respectievelijk 31% versus 44%; relatief risico: 0,71 (95%-BI: 0,59-0,86).
Inleiden van de baring verhoogt niet het risico op een sectio caesarea. Er was zelfs een trend naar een lager sectiopercentage na inleiden ten opzichte van een afwachtend beleid: respectievelijk 14% versus 19%; relatief risico: 0,75 (95%-BI: 0,55-1,04). Het hogere sectiopercentage in de afwachtgroep wordt hoofdzakelijk verklaard doordat vrouwen in deze groep vaker een slechte maternale conditie krijgen.
Ook bij een onrijpe portio is een inleiding de geïndiceerde behandelmethode.
Inleiden van de baring leidt niet tot een slechtere kwaliteit van leven op de lange termijn.
Inleiden is aanzienlijk goedkoper dan afwachten.
Literatuur
National High Blood Pressure Education Program Working Group on High Blood Pressure in Pregnancy. Report of the National High Blood Pressure Education Program Working Group on High Blood Pressure in Pregnancy. Am J Obstet Gynecol. 2000;183(suppl):S1-S22. doi:10.1067/mob.2000.107928
Committee on Technical Bulletins of the American College of Obstetricians and Gynecologists. Hypertension in pregnancy. ACOG technical bulletin. Number 219. Int J Gynaecol Obstet. 1996;53:175-83 Medline. doi:10.1016/S0020-7292(96)90112-5
Schuitemaker N, van Roosmalen J, Dekker G, van Dongen P, van Geijn H, Bennebroek Gravenhorst J. Confidential enquiry into maternal deaths in The Netherlands 1983-1992. Eur J Obstet Gynecol Reprod Biol. 1998;79:57-62 Medline. doi:10.1016/S0301-2115(98)00053-0
Schutte JM, Schuitemaker NW, van Roosmalen J, Steegers EA; Dutch Maternal Mortality Committee. Substandard care in maternal mortality due to hypertensive disease in pregnancy in the Netherlands. BJOG. 2008;115:732-6 Medline. doi:10.1111/j.1471-0528.2008.01702.x
Van Gemund N, Hardeman A, Scherjon SA, Kanhai HHH. Intervention rates after elective induction of labor compared to labor with a spontaneous onset. A matched cohort study. Gynecol Obstet Invest. 2003;56:133-8 Medline. doi:10.1159/000073771
Cammu H, Martens G, Ruyssinck G, Amy JJ. Outcome after elective labor induction in nulliparous women: a matched control study. Am J Obstet Gynecol. 2002;186:240-4 Medline. doi:10.1067/mob.2002.119643
Maslow AS, Sweeny AL. Elective induction of labor as a risk factor for cesarean delivery among low-risk women at term. Obstet Gynecol. 2000;95:917-22 Medline. doi:10.1016/S0029-7844(00)00794-8
Bloemenkamp KW, Duvekot JJ, Kwee A, et al. Het consortium verloskundig onderzoek. Ned Tijdschr Geneeskd. 2006;150:2116-7 Medline.
Committee on Obstetric Practice of the American College of Obstetricians and Gynecologists. Diagnosis and management of preeclampsia and eclampsia. ACOG practice bulletin. Number 33. Int J Gynaecol Obstet. 2002;77:67-75 Medline. doi:10.1016/S0020-7292(02)80002-9
Roberts JM, Pearson GD, Cutler JA, Lindheimer MD. Summary of the NHLBI Working Group on Research on Hypertension During Pregnancy. Hypertens Pregnancy. 2003;22:109-27 Medline. doi:10.1081/PRG-120016792
Brown MA, Lindheimer MD, de Swiet M, Van Assche A, Moutquin JM. The classification and diagnosis of the hypertensive disorders of pregnancy: statement from the International Society for the Study of Hypertension in Pregnancy (ISSHP). Hypertens Pregnancy. 2001;20:IX-XIV Medline.
Kloosterman GJ. On intrauterine growth. The significance of prenatal care. Int J Gynaecol Obstet. 1970;8:895-912.
Sibai BM. Diagnoses, prevention and management of eclampsia. Obstet Gynecol. 2005;105:402-10 Medline.
Barbour LA; ACOG Committee on Practice Bulletins-Obstetrics. ACOG practice bulletin. Thromboembolism in pregnancy. Int J Gynaecol Obstet. 2001;75:203-12 Medline. doi:10.1016/S0020-7292(01)00535-5
Mousa H, Alfirevic Z. Treatment for primary postpartum haemorrhage. Cochrane Database Syst Rev. 2007;1:CD003249 Medline.
Oostenbrink JB. KMRF. Standardisation of costs: the Dutch Manual for Costing in economic evaluations. Pharmacoeconomics. 2002;20:443-54. doi:10.2165/00019053-200220070-00002
Koopmans CM, Bijlenga D, Aarnoudse JG, et al. Induction of labour versus expectant monitoring in women with pregnancy induced hypertension or mild preeclampsia at term: the Hypitat trial. BMC Pregnancy Childbirth. 2007;7:14 Medline. doi:10.1186/1471-2393-7-14
Cunningham FG. Severe preeclampsia and eclampsia: systolic hypertension is also important. Obstet Gynecol. 2005;105:246-254 link.
Martin JN Jr, Thigpen BD, Moore RC, Rose CH, Cushman J, May W. Stroke and severe preeclampsia and eclampsia: a paradigm shift focusing on systolic blood pressure. Obstet Gynecol. 2005;105:246-54 Medline.
Hannah ME, Hannah WJ, Hellmann J, Hewson S, Milner R, Willan A. Induction of labor as compared with serial antenatal monitoring in post-term pregnancy. A randomized controlled trial. The Canadian Multicenter Post-term Pregnancy Trial Group. N Engl J Med. 1992;326:1587-92 Medline.
Hannah ME, Ohlsson A, Farine D, et al. Induction of labor compared with expectant management for prelabor rupture of the membranes at term. TERMPROM Study Group. N Engl J Med. 1996;334:1005-10 Medline. doi:10.1056/NEJM199604183341601
Sibai BM, Caritis S, Hauth J; National Institute of Child Health and Human Development Maternal-Fetal Medicin Units Network. What we have learned about preeclampsia. Semin Perinatol. 2003;27:239-46 Medline. doi:10.1016/S0146-0005(03)00022-3
Paruk F, Moodley J. Maternal and neonatal outcome in early- and late-onset pre-eclampsia. Semin Neonatol. 2000;5:197-207 Medline. doi:10.1053/siny.2000.0023
Garovic VD. Hypertension in pregnancy: diagnosis and treatment. Mayo Clin Proc. 2000;75:1071-6 Medline. doi:10.4065/75.10.1071
Sheiner E, Sarid L, Levy A, Seidman SD, Hallak M. Obstetric risk factors and outcome of pregnancies complicated with early postpartum hemorrhage: a population-based study. J Matern Fetal Neonatal Med. 2005;18:149-54 Medline. doi:10.1080/14767050500170088
Combs CA, Murphy EL, Laros RK Jr. Factors associated with postpartum hemorrhage with vaginal birth. Obstet Gynecol. 1991;77:69-76 Medline.
Combs CA, Murphy EL, Laros RK Jr. Factors associated with postpartum hemorrhage with cesarean deliveries. Obstet Gynecol. 1991;77:77-82 Medline.
Stones RW, Paterson CM, Saunders NJ. Risk factors for major obstetric haemorrhage. Eur J Obstet Gynecol Reprod Biol. 1993;48:15-8 Medline. doi:10.1016/0028-2243(93)90047-G
Klebanoff MA. Subgroup analysis in obstetrics clinical trials. Am J Obstet Gynecol. 2007;197:119-22 Medline. doi:10.1016/j.ajog.2007.02.030





Reacties