Samenvatting
-
Gammahydroxyboterzuur (GHB) is een van nature in de hersenen voorkomende neurotransmitter die in toenemende mate gebruikt wordt als ‘partydrug’, vanwege de ontspannende en euforiserende eigenschappen.
-
GHB heeft een beperkte medische toepassing bij narcolepsie.
-
Intoxicaties met GHB treden vaak op bij niet-medisch gebruik en leiden meestal tot een kortdurend coma. GHB-gebruik van meerdere keren per dag kan leiden tot tolerantie en afhankelijkheid.
-
Bij plotseling staken of verminderen van intensief GHB-gebruik kan een ernstig onthoudingssyndroom optreden, met symptomen variërend van tremor, angst en motorische onrust, tot autonome instabiliteit, hallucinaties en delirium.
-
Behandeling van het GHB-onthoudingssyndroom bestaat uit ondersteunende maatregelen en benzodiazepines, vaak in hoge doseringen.
-
Op dit moment wordt in Nederland gecontroleerde afbouw van GHB door het instellen van patiënten op medicinale GHB onderzocht.
-
Over de behandeling van patiënten na een GHB-intoxicatie of na een detoxificatie bestaat geen literatuur.
artikel
Gammahydroxyboterzuur (GHB) is een neurotransmitter die van nature in het brein voorkomt en bindt aan de GHB-receptor. GHB is als geneesmiddel op de markt met een heel beperkt indicatiegebied. Het is een verslavende stof die de laatste jaren steeds populairder is geworden als ‘partydrug’. Het aantal mensen dat afhankelijk is van GHB en dat met intoxicaties op de afdeling Spoedeisende Hulp (SEH) moet worden opgenomen, is dan ook sterk toegenomen.
Over de herkenning en behandeling van intoxicaties werd in dit Tijdschrift al geschreven in 2004.1 Onlangs werd in een casuïstische mededeling ook aandacht gevraagd voor de risico’s van het plotseling staken van GHB.2 In dit artikel bespreken wij wat er over de prevalentie van GHB-misbruik en -afhankelijkheid in Nederland bekend is en beschrijven wij het klinische beeld en de behandeling van het GHB-onthoudingssyndroom, GHB-misbruik en GHB-afhankelijkheid. Ondanks de toename van GHB-gerelateerde problematiek die gerapporteerd wordt door ambulancediensten, spoedeisende hulpafdelingen en verslavingsinstellingen in Nederland, vonden wij geen landelijke prevalentiecijfers over gebruik, misbruik, afhankelijkheid en onthouding van GHB. De gepubliceerde gegevens over de behandeling van intoxicaties en onthoudingsverschijnselen beperken zich tot op heden tot casuïstiek.
GHB-misbruik in Nederland
GHB is een neurotransmitter met een aparte receptor in de hersenen. De rol van GHB in de hersenen is echter nog niet opgehelderd.3 Onderzoek laat zien dat de meeste effecten van GHB na systemische toediening via binding aan de gamma-aminoboterzuur(GABA)b-receptor tot stand komen.3 Synthetisch GHB is in de jaren 70 van de vorige eeuw gebruikt als anestheticum, maar raakte vanwege bijwerkingen in onbruik. Tegenwoordig heeft GHB alleen nog een plaats in de behandeling van narcolepsie, hoewel het voor deze toepassing niet in Nederland is geregistreerd.4 Een dosering van 30 mg/kg, 2 maal per nacht, heeft een gunstig effect op de nachtslaap en kataplexie (een plotseling verlies of vermindering van spiertonus) bij patiënten met narcolepsie; mits goed gecontroleerd leidt dit zelden tot afhankelijkheid en onthoudingsverschijnselen.3-7
Tot halverwege de jaren 90 was GHB-misbruik vrijwel onbekend. Tot die tijd werd het middel, dat toen nog legaal als ‘voedingssupplement’ verkrijgbaar was, op zeer kleine schaal gebruikt. De toename van publicaties over misbruik leidde ertoe dat GHB in Nederland in 2002 onder de Opiumwet werd geplaatst. Toch zien veel gebruikers GHB nog steeds als een onschuldig middel, omdat het een natuurlijke stof is.3
De stof werd populair als partydrug vanwege de euforie die direct na inname optreedt en de geclaimde toename van sociaal en seksueel gedrag.8 De laatste jaren worden ook legale GHB-analogen gebruikt (gamma-butyrolacton of GBL, en 1,4-butaandiol of 1,4-BD), die na inname door het lichaam in GHB worden omgezet. Deze zijn echter minder populair dan GHB, mogelijk omdat ze door gebruikers gevaarlijker worden geacht. Op het internet kwamen recepten beschikbaar waarmee GHB betrekkelijk gemakkelijk en goedkoop zelf te maken is, door GBL in de juiste verhoudingen te laten reageren met natriumhydroxide (te koop als gootsteenontstopper) en gedemineraliseerd water.9 Hierdoor kunnen gebruikers die GHB zelf maken bijna ongelimiteerd over het middel beschikken.
Vanwege de steile dosisresponscurve en de geringe therapeutische breedte, de korte tijd waarna de maximale concentratie wordt bereikt (ongeveer 30 min), de sterk wisselende concentraties waarin GHB verkocht wordt (variërend van 500 mg tot 5 g per dosis), en het synergistisch effect van alcohol, treden intoxicaties met GHB frequent op.1,3 Hoewel de meeste patiënten met een GHB-intoxicatie restloos herstellen, zijn fatale overdoseringen beschreven.3,10
Prevalentie
Een zoekactie op PubMed naar de prevalentie van GHB-gebruik in Nederland tot mei 2010 met de zoektermen (“prevalence”[Mesh] OR “epidemiology”[Mesh]) AND (“GHB” OR “Sodium Oxybate”[Mesh]) AND (“Netherlands”) leverde geen treffers op. Het Trimbos instituut, verantwoordelijk voor de jaarlijkse drugmonitor (www.trimbos.nl, zoek op ‘Nationale Drug Monitor’), liet weten dat Nederlandse prevalentiecijfers nog niet beschikbaar zijn. Wel is in de periode 2004-2009 in Nederland het aantal SEH-behandelingen vanwege intoxicaties door het gebruik van GHB verviervoudigd tot 1200 in 2009 (bron: www.veiligheid.nl, zoekterm ‘ghb’).
Ook rapporteren verslavingsinstellingen een sterke toename van het aantal mensen met een GHB-afhankelijkheid (bron: www.psy.nl, zoekterm ‘GHB-verslaving’). Bij verslavingsinstelling Novadic-Kentron meldden zich in 2007 45 patiënten, in 2008 102 en in 2009 174. Deze instelling werkt in een gebied van ruim 2,5 miljoen inwoners. Als we dit extrapoleren naar de bevolking van heel Nederland, dan hebben in 2009 naar schatting ruim 1000 patiënten hulp gezocht bij de verslavingszorginstellingen wegens GHB-afhankelijkheid.
GHB-afhankelijkheid
Bij intensief gebruik van GHB kunnen tolerantie en onthoudingsverschijnselen optreden die duiden op afhankelijkheid.3,11,12 In studies naar GHB als behandeling van alcoholafhankelijkheid werd misbruik of afhankelijkheid van GHB bij 10-15% van de patiënten gerapporteerd.3,13,14 Tolerantie en afhankelijkheid lijken vooral op te treden als GHB niet alleen bij het uitgaan, maar ook als slaapmiddel of anxiolyticum meerdere keren per dag wordt gebruikt.15 Er zijn aanwijzingen dat chronisch gebruik van GHB leidt tot verhoogde dopaminerge, acetylcholinerge en serotonerge neurotransmissie en downregulatie van GABA-receptoren.12,16 Dierstudies laten zien dat de verslavende eigenschappen van GHB gemedieerd worden door de GABAb-receptor.17 Ook is het dopaminerge beloningssysteem waarschijnlijk betrokken bij de euforiserende werking van GHB.12 Vanwege de korte halfwaardetijd nemen intensieve gebruikers vaak dag en nacht elke 2-4 h een dosis om onthoudingsverschijnselen tegen te gaan.3
Onthoudingsverschijnselen
Bij literatuuronderzoek in PubMed naar de diagnostiek en behandeling van onthoudingsverschijnselen door GHB-onttrekking vonden wij alleen gevalsbeschrijvingen, maar geen systematisch onderzoek (periode 2000-mei 2010; zoekterm: “Sodium Oxybate”[Mesh] OR “GHB” OR “Gammahydroxybutyrate” OR “4-Butyrolactone”[Mesh] OR “GBL”) AND (“substance withdrawal syndrome”[Mesh] OR “withdrawal” OR “delirium”). Uit de literatuur blijkt dat bij laagfrequent gebruik van GHB, zoals bij medische toepassingen, na het staken nauwelijks onthoudingsverschijnselen optreden.3-7 Bij hoogfrequent, recreatief gebruik is dit vaak wel het geval. Onthoudingsverschijnselen kunnen al optreden bij gebruik eenmaal per 8 h, maar de meeste personen die onthoudingsverschijnselen vertonen, gebruikten GHB om de 2-4 h.3
De symptomen ontstaan gemiddeld 7,5 h na inname van de laatste dosis.18 Soms blijft het bij milde verschijnselen als tremor, rusteloosheid en slapeloosheid. Er wordt pas gesproken van een echt onthoudingssyndroom als ook hevige angst, motorische onrust, autonome instabiliteit, hallucinaties en delirium optreden (tabel).3,6,18-20 Psychotische verschijnselen, verwardheid of een delirium waren aanwezig bij > 60% van de gepubliceerde casussen. Waarschijnlijk is dit percentage vertekend door publicatiebias.20 Dit in combinatie met het ontbreken van betrouwbare prevalentiecijfers maakt dat het risico op onthoudingsverschijnselen onduidelijk blijft.
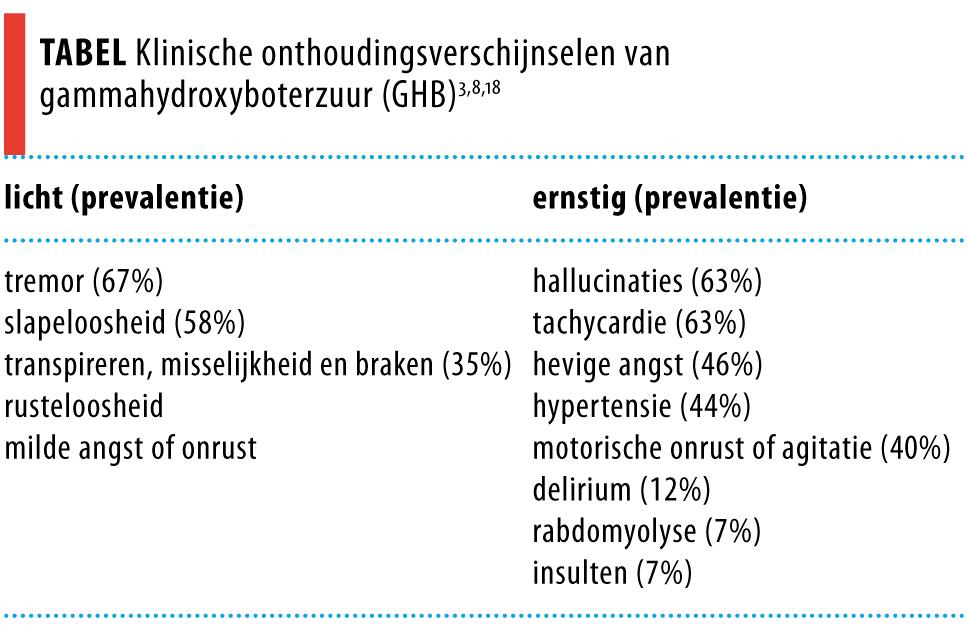
Soms zijn de symptomen van GHB-onthouding levensbedreigend.3,19,20 In de literatuur is één jonge patiënt beschreven die overleed door de complicaties van een pneumonie bij een GHB-onthoudingssyndroom.16 Ook worden cardiovasculaire problemen als doodsoorzaak genoemd. Rabdomyolyse kan leiden tot nierfalen en tot overlijden. Het GHB-onthoudingsdelier kan enkele weken aanhouden, met een kenmerkende toename van delirante symptomen in de tweede week na een aanvankelijke verbetering.
De symptomen van GHB-onthouding kunnen lijken op de onthoudingsverschijnselen na het staken van alcohol, maar het beloop verschilt. De symptomen bij GHB ontstaan namelijk kort na inname, terwijl dat bij alcohol pas na enkele dagen het geval is; bij GHB houden ze langer aan en kunnen ze na een aanvankelijke verbetering weer verergeren. De differentiaaldiagnose bij deze symptomen omvat verder onthoudingsverschijnselen van benzodiazepines, het serotoninesyndroom en maligne antipsychoticasyndroom.20 Het is, ook in de huisartsenpraktijk, van belang om GHB-onthouding op te nemen in de differentiaaldiagnose bij elke patiënt met een delirium. Dit geldt vooral voor jonge patiënten.
Behandeling van het GHB-onthoudingssyndroom
In het ideale geval meldt de patiënt die van plan is zijn intensieve GHB-gebruik te staken zich bij een verslavingsinstelling, zodat een gecontroleerde detoxificatie kan plaatsvinden. Uit de literatuur blijkt echter dat meer dan 80% van de patiënten met onthoudingsverschijnselen die door een arts werden gezien, een ongeplande detoxificatie doormaakte.19 Meestal kwamen deze patiënten op de SEH van een algemeen ziekenhuis.
De kern van de behandeling bestaat uit ondersteunende maatregelen, monitoring van de vitale functies en sedatie om verwondingen, hyperthermie en rabdomyolyse te voorkomen.3,19,20 Fixatie van de patiënt is in ongeveer een derde van de gevallen nodig.3,19 In de casuïstische literatuur worden benzodiazepines aanbevolen als middel van eerste keus bij de behandeling van het GHB-onthoudingssyndroom, maar systematisch onderzoek ontbreekt nog.3,18-20 Benzodiazepines zijn selectieve GABAa-receptoragonisten. Het werkingsmechanisme van benzodiazepines bij GHB-onthouding is niet precies bekend, maar berust waarschijnlijk op inhibitie van GABA-erge neuronen, hetgeen de stimulatie van het centrale zenuwstelsel door de GHB-onthouding tegengaat.18 Vaak zijn hoge doseringen van benzodiazepines nodig om adequate sedatie te bereiken.3,19,20 Mogelijk komt dit doordat GHB bindt aan de GABAb-receptor, en benzodiazepines aan de GABAa-receptor.
Op een enkele publicatie na meldt de literatuur dat antipsychotica niet werkzaam zijn bij GHB-onthouding.21 Bovendien induceren ze, waarschijnlijk vaker dan bij andere toepassingen, acute dystonieën.3,20 Antipsychotica verhogen de kans op insulten door hun verlaging van de prikkeldrempel, maar bij GHB-onthouding is de kans op insulten extra groot.6,19,22 Ondanks de twijfelachtige effectiviteit en de potentiële gevaren worden antipsychotica vaak naast benzodiazepines toegepast.18
Bij onvoldoende werkzaamheid van benzodiazepines kan pentobarbital uitkomst bieden.19,23 Op grond van het farmacologisch profiel zou behandeling met de GABAb-agonist baclofen vanzelfsprekend lijken; desondanks is in de literatuur slechts een enkele melding te vinden van een succesvolle behandeling van het GHB-onthoudingssyndroom met dit middel.18,24 Baclofen is dan ook alleen een optie bij falen van alle andere behandelingen, omdat hier nog nauwelijks ervaring mee is opgedaan.20,24
Adviezen voor de praktijk
De behandeling van het GHB-onthoudingssyndroom is nog niet systematisch onderzocht. Toch kunnen we op grond van de hiervoor besproken literatuur en onze klinische ervaring aangeven wat op dit moment in de praktijk de beste handelwijze is.
Allereerst is het van belang niet alleen de symptomen te onderzoeken, maar ook om zicht te krijgen op de hoeveelheid en doseringsfrequentie, door anamnese of hetero-anamnese.8 Bij een frequentie van 3 maal of minder per dag en milde onthoudingsverschijnselen kan volstaan worden met korte observatie of een ambulante behandeling met benzodiazepines om de onthoudingsverschijnselen te onderdrukken. Er dient rekening mee te worden gehouden dat de klachten aanvankelijk gering kunnen zijn, maar later in korte tijd kunnen verergeren.
Bij een hogere doseringsfrequentie of ernstigere klachten is een ziekenhuisopname geïndiceerd, waarbij goede samenwerking tussen de internist – of intensivist, bij opname op de Intensive Care – en de psychiater van groot belang is.19,20
Als er duidelijk sprake is van een GHB-onthoudingssyndroom, bestaat de kern van de behandeling uit ondersteunende maatregelen, monitoring van de vitale functies en sedatie.3,19,20 Eventueel dient de patiënt gefixeerd te worden. Op grond van de beschikbare literatuur zijn intraveneus toegediende benzodiazepines middelen van eerste keuze in de behandeling van het GHB-onthoudingssyndroom. Eventueel kunnen antipsychotica, pentobarbital of baclofen worden toegepast.
Stoppen met GHB
Patiënten die niet zelfstandig kunnen stoppen met GHB hebben tolerantie opgebouwd en krijgen onthoudingsklachten als ze stoppen. Lichamelijke afhankelijkheid lijkt daardoor waarschijnlijk. Wij konden in Pubmed geen publicaties vinden die zich richten op het toetsen van de diagnostische criteria van de DSM-IV voor GHB-afhankelijkheid (zoekterm: ((“GHB” OR “Gammahydroxybutyrate” OR “Sodium Oxybate”[Mesh]) AND (“dependence”)) AND (“Diagnosis/Broad”[filter]).
Artikelen over de behandeling bleken zich te richten de behandeling van intoxicatie- of onthoudingssyndromen, maar niet op de behandeling van de GHB-afhankelijkheid die daarna blijft bestaan (zoekperiode tot mei 2010; zoekterm: (“Sodium Oxybate”[Mesh] OR “GHB” OR “Gammahydroxybutyrate” OR “4-Butyrolactone”[Mesh] OR “GBL”) AND (“Substance-Related Disorders”[Mesh]) AND (“therapy”[Mesh] OR “treatment”). Wel wordt naar analogie van de detoxificatie van patiënten met een opiaat- of benzodiazepineafhankelijkheid momenteel in Nederland onderzocht of het instellen op medicinale GHB en vervolgens geleidelijk afbouwen ernstige complicaties kan voorkomen.25,26 De eerste resultaten lijken positief (De Jong, schriftelijke mededeling, 2010).27
Afbouwen en terugvalpreventie
Voor zover wij konden nagaan is er tot op heden geen onderzoek gedaan naar de terugvalpreventie van patiënten na een detoxificatie of een behandeling wegens een GHB-intoxicatie. Er is dan ook nog geen algemeen geaccepteerde richtlijn voor de behandeling. Onze adviezen over het gecontroleerd afbouwen van GHB bij een GHB-afhankelijkheid en over de terugvalpreventie zijn dan ook gebaseerd op algemene uitgangspunten voor de behandeling van afhankelijkheid en terugvalmanagement.
Verslaafde patiënten dienen behandeld te worden volgens een stapsgewijs model: kort en simpel als het kan, lang en complex als het moet.28 De eerste keuze is die tussen een ambulante behandeling of opname van de patiënt. Voor andere verslavende middelen zijn hiervoor wegingsfactoren ontwikkeld.29 Naar analogie daarvan kan men ook bij GHB-verslaving factoren identificeren die van belang zijn voor de keuze tussen ambulante behandeling of opname.
Allereerst dient men een zorgvuldige anamnese af te nemen bij een nog niet gedetoxificeerde GHB-afhankelijke patiënt die hulp zoekt: Hoeveel GHB gebruikt de patiënt per dag? Wat is de doseringsfrequentie? Gebruikt hij ook ’s nachts? Maakt hij de GHB zelf? Gebruikt hij nog meer middelen? Waaruit bestaan onthoudingsverschijnselen bij het uitstellen van een dosis? Heeft de patiënt eerder een delirant beeld vertoond bij afbouw?
Op grond van de antwoorden op deze vragen wordt een inschatting gemaakt. Zo zal men bij een doseringsfrequentie van meer dan 3 keer per dag, gebruik in de nacht, polydruggebruik of een delirant beeld in de voorgeschiedenis al snel tot opname in een verslavingskliniek besluiten. Instellen op medicinale GHB en dit vervolgens geleidelijk afbouwen lijkt een goede optie, gezien de gegevens die tot op heden beschikbaar zijn.
Bij patiënten die reeds gedetoxificeerd zijn hangt het beleid af van het beloop van deze detoxificatie. Bij patiënten die een ongecompliceerde detoxificatie hebben doorgemaakt ligt het voor de hand om te beginnen met de in Nederland veel gebruikte en ook beproefde ‘leefstijltrainingen’. Een intensievere behandeling lijkt noodzakelijk bij een meer gecompliceerd verlopen detoxificatie, zoals een GHB-onthoudingssyndroom, of bij GHB verslaafde patiënten bij wie sprake is van misbruik of afhankelijkheid van andere psychoactieve stoffen of van andere psychiatrische stoornissen. Deze behandeling is afhankelijk van andere psychiatrische stoornissen en verslavingssyndromen. De praktijk leert dat vaak een intensievere behandeling noodzakelijk is, zoals een langerdurende opname, dagbehandeling, casemanagement, cognitieve gedragstherapie – waaronder leefstijltrainingen – of een poliklinische behandeling door een verslavingsarts of psychiater.
Zowel voor het stellen van de diagnoses ‘GHB-misbruik’ en ‘GHB-afhankelijkheid’ als voor de behandeling ervan dient meer kennis te worden ontwikkeld. Een landelijk initiatief hiertoe is inmiddels genomen en wordt uitgewerkt door het Nijmegen Institute for Science-Practitioners in Addiction (NISPA; www.nispa.nl).
Conclusie
Hoewel precieze landelijke cijfers ontbreken, zijn er aanwijzingen dat de prevalentie van het gebruik van niet-medicamenteus GHB de afgelopen jaren sterk is gestegen. Dit heeft geleid tot een flinke toename van het aantal intoxicaties, waarvoor vaak ziekenhuisopname noodzakelijk is. Door het toegenomen gebruik neemt ook het aantal patiënten met GHB-afhankelijkheid toe. Plotseling staken van intensief GHB-gebruik kan leiden tot een ernstig onthoudingsdelirium.
De diagnose ‘GHB-onthoudingssyndroom’ dient overwogen te worden bij elke patiënt met een delirium, vooral bij jonge patiënten. Benzodiazepines zijn middelen van eerste keus in de behandeling van het GHB-onthoudingssyndroom. Momenteel vindt onderzoek plaats naar de gecontroleerde afbouw van GHB door het instellen van patiënten op medicinale GHB. Ook de behandeling van patiënten na detoxificatie is onderwerp van onderzoek.
Leerpunten
-
Gammahydroxyboterzuur (GHB), oorspronkelijk een narcosemiddel, is sterk in opkomst als recreatieve drug.
-
Hoewel gebruikers de drug als ‘veilig’ beschouwen omdat het een lichaamseigen stof is, treden vaak intoxicaties op, met coma tot gevolg.
-
Bij GHB-gebruik kan lichamelijke afhankelijkheid optreden.
-
Plotseling staken van GHB kan leiden tot een ernstig onthoudingssyndroom.
Literatuur
-
Van Rij CM, Wilhelm AJ, van Loenen AC. Herkenning en behandeling van hydroxyboterzuurintoxicaties. Ned Tijdschr Geneeskd. 2004;148:844-6 Medline.
-
Stijnenbosch PJ, Zuketto C, Beijaert PJ, Maat A. Onthoudingsdelier na het gebruik van GHB. Ned Tijdschr Geneeskd. 2010;154:A1086.Medline
-
Snead OC, Gibson KM. Drug therapy - gamma-hydroxybutyric acid. N Engl J Med. 2005;352:2721-32 Medline. doi:10.1056/NEJMra044047
-
Lammers GJ, van Dijk JG, Ferrari MD, van Gerven JM, Declerck AC, Troost J. Gammahydroxyboterzuur dient beschikbaar te blijven voor patiënten met narcolepsie. Ned Tijdschr Geneeskd. 1999;143:2062-3 Medline.
-
Lammers GJ, Arends J, Declerck AC, Ferrari MD, Schouwink G, Troost J. Gammahydroxybutyrate and narcolepsy: a double-blind placebo-controlled study. Sleep. 1993;16:216-20 Medline.
-
Tarabar AF, Nelson LS. The gamma-hydroxybutyrate withdrawal syndrome. Toxicol Rev. 2004;23:45-9 Medline. doi:10.2165/00139709-200423010-00005
-
Mamelak M. Narcolepsy and depression and the neurobiology of gammahydroxybutyrate. Prog Neurobiol. 2009;89:193-219 Medline. doi:10.1016/j.pneurobio.2009.07.004
-
Gonzalez A, Nutt DJ. Gamma hydroxy butyrate abuse and dependency. J Psychopharmacol. 2005;19:195-204 Medline. doi:10.1177/0269881105049041
-
Van Noorden MS, Waning T, Korzec A. Partydrugs en problematisch alcoholgebruik. In: Keeman JN, Mazel JA, Zitman FG (red). Jaarboek huisartsgeneeskunde 2010. Houten: Bohn Stafleu van Loghum; 2009. p. 49-67.
-
Knudsen K, Greter J, Verdicchio M. High mortality rates among GHB abusers in Western Sweden. Clin Toxicol (Phila). 2008;46:187-92 Medline. doi:10.1080/15563650701263633
-
Miotto K, Darakjian J, Basch J, Murray S, Zogg J, Rawson R. Gamma-hydroxybutyric acid: patterns of use, effects and withdrawal. Am J Addict. 2001;10:232-41 Medline. doi:10.1080/105504901750532111
-
Wong CG, Chan KF, Gibson KM, Snead OC. Gamma-hydroxybutyric acid: neurobiology and toxicology of a recreational drug. Toxicol Rev. 2004;23:3-20 Medline. doi:10.2165/00139709-200423010-00002
-
Addolorato G, Castelli E, Stefanini GF, Casella G, Caputo F. Marsigli Let al. An open multicentric study evaluating 4-hydroxybutyric acid sodium salt in the medium-term treatment of 179 alcohol dependent subjects. GHB Study Group. Alcohol Alcohol. 1996;31:341-5 Medline.
-
Gallimberti L, Spella MR, Soncini CA, Gessa GL. Gamma-hydroxybutyric acid in the treatment of alcohol and heroin dependence. Alcohol. 2000;20:257-62 Medline. doi:10.1016/S0741-8329(99)00089-0
-
Freese TE, Miotto K, Reback CJ. The effects and consequences of selected club drugs. J Subst Abuse Treat. 2002;23:151-6 Medline. doi:10.1016/S0740-5472(02)00267-2
-
Dyer JE, Roth B, Hyma BA. Gamma-hydroxybutyrate withdrawal syndrome. Ann Emerg Med. 2001;37:147-53 Medline. doi:10.1067/mem.2001.112985
-
Fattore L, Cossu G, Martellotta MC, Deiana S, Fratta W. Baclofen antagonises intravenous self-administration of gamma-hydroxybutyric acid in mice. Neuroreport. 2001;12:2243-6 Medline. doi:10.1097/00001756-200107200-00039
-
Wojtowicz JM, Yarema MC, Wax PM. Withdrawal from gamma-hydroxybutyrate, 1,4-butanediol and gamma-butyrolactone: a case report and systematic review. CJEM. 2008;10:69-74 Medline.
-
McDonough M, Kennedy N, Glasper A, Bearn J. Clinical features and management of gamma-hydroxybutyrate (GHB) withdrawal: a review. Drug Alcohol Depend. 2004;75:3-9 Medline. doi:10.1016/j.drugalcdep.2004.01.012
-
Van Noorden MS, Van Dongen LC, Zitman FG, Vergouwen ACM. Gamma-hydroxybutyrate withdrawal syndrome: dangerous but not well-known. Gen Hosp Psychiatry. 2009;31:394-396 Medline. doi:10.1016/j.genhosppsych.2008.11.001
-
Bennett WRM, Wilson LG, Roy-Byrne PP. Gamma-hydroxybutyric acid (GHB) withdrawal: A case report. J Psychoactive Drugs. 2007;39:293-6 Medline.
-
Rosenberg MH, Deerfield LJ, Baruch EM. Two cases of severe gamma-hydroxybutyrate withdrawal delirium on a psychiatric unit: recommendations for management. Am J Drug Alcohol Abuse. 2003;29:487-96 Medline. doi:10.1081/ADA-120020529
-
Sivilotti ML, Burns MJ, Aaron CK, Greenberg MJ. Pentobarbital for severe gamma-butyrolactone withdrawal. Ann Emerg Med. 2001;38:660-5 Medline. doi:10.1067/mem.2001.119454
-
LeTourneau JL, Hagg DS, Smith SM. Baclofen and gamma-hydroxybutyrate withdrawal. Neurocrit Care. 2008;8:430-3 Medline. doi:10.1007/s12028-008-9062-2
-
Amato L, Davoli M, Minozzi S, Ali R, Ferri M. Methadone at tapered doses for the management of opioid withdrawal. Cochrane Database Syst Rev. 2005;CD003409 Medline.
-
Ashton H. The diagnosis and management of benzodiazepine dependence. Curr Opin Psychiatry. 2005;18:249-55 Medline. doi:10.1097/01.yco.0000165594.60434.84
-
Kamal R, Van Hoek AFM, de Haan HA, De Jong CAJ. Stoppen met gammahydroxybutyric acid (GHB), hoe doe je dat? In: De Jong CAJ, Van de Wetering BJM, De Haan HA (red). Verslavingsgeneeskunde: Psychofarmacologie, psychiatrie en somatiek. Assen: Van Gorcum; 2009.
-
De Haan HA, De Jong CAJ. Psycho-actieve middelen. In: Van Everdingen JJE, Glerum JH, Wiersma TJ (red). Praktische Huisartsgeneeskunde: diagnose en therapie 2010. Houten: Bohn stafleu van Loghum; 2010.
-
Van Hoek AFM, Dijkstra BAG, Janssen van Raaij M. Detoxificatie van psychoactieve stoffen. In: I Franken, W van den Brink (red). Handboek Verslaving. Utrecht: De Tijdstroom; 2009.





Reacties