Samenvatting
In-vitromaturatie (IVM) is een kunstmatige voortplantingstechniek. Hierbij oogst men zonder hormoonstimulatie onrijpe eicellen, die gedurende ongeveer 30 uur in vitro worden gerijpt en vervolgens geïnsemineerd via in-vitrofertilisatie (ivf) of intracytoplasmatische sperma-injectie (ICSI).
De eerste IVM-zwangerschap werd in 1991 gerapporteerd. Inmiddels zijn wereldwijd naar schatting meer dan 1100 IVM-kinderen geboren.
IVM is door het ontbreken van hormoonstimulatie patiëntvriendelijk, goedkoop en veilig. Het risico van het ovarieel hyperstimulatiesyndroom (OHSS) wordt geheel vermeden. IVM is daarmee met name aangewezen voor patiënten met een verhoogd risico op het krijgen van OHSS, zoals patiënten met het polycysteus-ovariumsyndroom.
De laatste jaren is de efficiëntie van de IVM-methode toegenomen. In centra met ervaren behandelaars is het percentage levendgeborenen per cyclus bijna 15.
In-vitromanipulatie van eicellen en embryo’s kan theoretisch leiden tot verstoring van de ‘genetische imprinting’. Bij grote landbouwhuisdieren houdt IVM mogelijk verband met een abnormaal hoog geboortegewicht, baringsproblemen en verhoogde morbiditeit (‘large offspring syndrome’). Bij mensen heeft men dit syndroom nog niet waargenomen. De groepen van onderzochte kinderen zijn echter klein en de follow-up is beperkt tot maximaal 2 jaar.
De introductie van IVM in Nederland, vooralsnog in het kader van wetenschappelijk onderzoek, is recent toegestaan door de Nederlandse Vereniging voor Obstetrie en Gynaecologie (NVOG) en de Vereniging van Klinisch Embryologen (KLEM).
artikel
In-vitromaturatie (IVM) van humane eicellen is een relatief nieuwe kunstmatige voortplantingstechniek. Hierbij oogst men onrijpe eicellen met transvaginale follikelaspiratie zonder dat voorafgaand hormoonstimulatie met follikelstimulerend hormoon (FSH) plaatsvindt. Deze onrijpe eicellen rijpen gedurende ongeveer 30 uur in vitro in een daarvoor ontwikkeld medium, waarna ze worden bevrucht via in-vitrofertilisatie (ivf) of intracytoplasmatische sperma-injectie (ICSI). Buiten Nederland gebruikt men deze techniek steeds vaker, ook omdat er steeds meer succes mee wordt behaald, zoals valt af te lezen aan het zwangerschapscijfer. Wereldwijd zijn inmiddels meer dan 1100 kinderen na IVM geboren. IVM lijkt een veelbelovende techniek, die voor bepaalde patiëntgroepen een goed alternatief kan zijn voor conventionele ivf, waarbij men wél gebruikmaakt van hormoonstimulatie.
De ontwikkelingshistorie van IVM
In 1935 stelden onderzoekers vast dat eicellen van het konijn in vitro spontane rijping vertoonden en ook de capaciteit bleken te hebben om bevrucht te worden.1 In 1965 werd hetzelfde fenomeen bij menselijke eicellen gezien.2 Begin jaren tachtig werd ontdekt dat men normale embryo-ontwikkeling en zwangerschappen kon laten ontstaan door onrijpe eicellen, die incidenteel bij normale ivf werden gevonden, in vitro te incuberen en te bevruchten.3
Men heeft sinds de jaren tachtig uitvoerig dierexperimenteel onderzoek gedaan naar IVM. In Nederland gebeurde dat vooral bij runderen. Tegenwoordig wordt IVM in de rundveehouderij op grote schaal toegepast.
In 1991 werd gerapporteerd over de eerste IVM-zwangerschap bij de mens, waarbij onrijpe eicellen waren geoogst zonder voorafgaande hormoonstimulatie.4 In die tijd was het zwangerschapscijfer van de techniek nog zeer laag. Vanaf het begin van deze eeuw is hierin een gestage verbetering te zien en in de nabije toekomst lijkt het mogelijk zwangerschapscijfers van conventionele ivf/ICSI te evenaren.5 Het gevolg is dat IVM op steeds grotere schaal wordt toegepast in onder meer Scandinavië, Groot-Brittannië, Italië, Canada en Zuid-Korea.
Eicelrijping
Tijdens de menselijke oögenese ontstaan primaire oöcyten, die tijdelijk hun celdeling beëindigen in de profase van de eerste meiotische deling en die omringd door granulosacellen hun tijd afwachten als primordiale follikels. Vanuit deze pool van primordiale follikels zal in de loop van de tijd steeds een aantal follikels geactiveerd worden tot verdere ontwikkeling. Aan het begin van elke menstruatiecyclus ligt een aantal vroeg antrale follikels klaar, die onder invloed van FSH verder groeien en rijpen. Slechts één dominante follikel bereikt het preovulatoire stadium. De rest van de antrale follikels verdwijnt door atresie nadat de FSH-spiegel afneemt. Onder invloed van luteïniserend hormoon (LH) vindt finale rijping plaats, waarbij de eicel in de dominante follikel de meiotische deling hervat tot aan de metafase van de tweede meiotische deling. Hierna volgt de ovulatie (figuur 1).
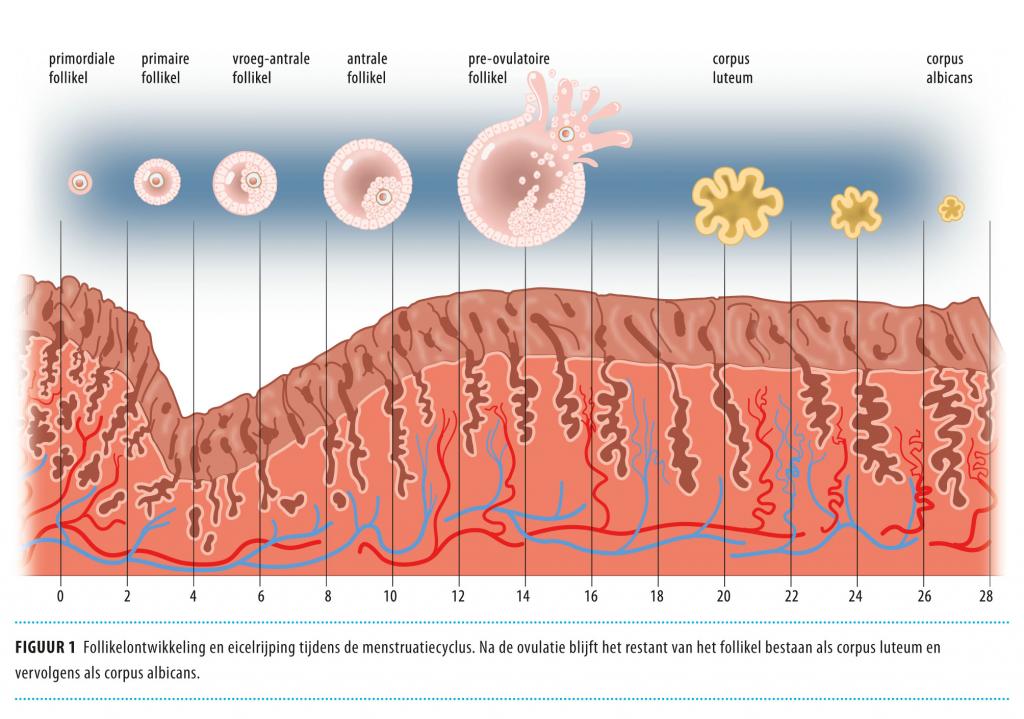
Door hormoonstimulatie met FSH bij ivf voorkomt men atresie van de antrale follikels. Zo ontstaan meerdere preovulatoire follikels en kan men meerdere metafase II-eicellen oogsten. Bij IVM echter past men geen hormoonstimulatie toe en oogst men de eicellen vroeg in de cyclus uit antrale follikels voordat atresie optreedt. Deze eicellen, die zich meestal nog in metafase I bevinden, hebben reeds hun uiteindelijke grootte bereikt, zijn in staat tot finale rijping door hervatting van de meiose en kunnen bevrucht worden. Dit proces start vanzelf zodra de eicel uit zijn follikel wordt verwijderd. Het bereiken van het metafase II-stadium neemt 24-38 uur in beslag. Bij deze eicellen bestaat de kans dat de rijping van het cytoplasma niet synchroon verloopt met de kernrijping, waardoor de embryokwaliteit en implantatiekans verminderd kunnen zijn.6
Voor- en nadelen van IVM
Het voordeel van de behandeling is dat meerdere oöcyten worden verkregen zonder dat men hormoonstimulatie hoeft toe te passen. Dit maakt de behandeling patiëntvriendelijker, veiliger en goedkoper dan conventionele ivf. Er is geen risico van het ovarieel hyperstimulatiesyndroom (OHSS). Ernstig OHSS, dat mogelijk leidt tot ascites, pleuravocht, orgaanfalen, diepveneuze trombose of longembolie en zelfs tot sterfte, komt tot bij 2% van de conventionele ivf-behandelingen voor. Met name patiënten met het polycysteus-ovariumsyndroom (PCOS) lopen risico op het ontstaan van OHSS.7 Ook zijn nadelige langetermijneffecten van hormoonstimulatie nog niet geheel uitgesloten.8
De nadelen van IVM zijn dat het technisch lastiger is om eicellen te verkrijgen met transvaginale aspiratie van kleine antrale follikels, dat IVM vooralsnog minder efficiënt is dan ivf en dat meer laboratoriumwerkzaamheden nodig zijn. De veiligheid van IVM voor het nageslacht vraagt nog nadere evaluatie.
Indicaties
Met name patiënten met een verhoogd OHSS-risico, zoals zij die PCOS hebben en zij die eerder OHSS kregen, kunnen profiteren van IVM. Ook kan ‘escape‘-IVM als escapetechniek worden toegepast wanneer men een ivf-behandeling moet staken tijdens de hormoonstimulatiefase wegens dreigend OHSS.9 Theoretisch is IVM geschikt voor de gehele ivf/ICSI-populatie vanwege patiëntvriendelijkheid en eenvoud. Daarom heeft men IVM reeds incidenteel toegepast bij ivf/ICSI wegens mannelijke subfertiliteit, bij eiceldonatie en vóór een oncologische behandeling.
IVM in de praktijk
Kliniek
Meestal kan men IVM uitvoeren zonder hormonale stimulatie van de ovaria. Een uitzondering vormen vrouwen met een amenorroe waarbij de follikelontwikkeling stagneert. Bij deze groep worden na een onttrekkingsbloeding drie dagen 150 eenheden FSH toegediend. De succeskans bij IVM blijkt duidelijk samen te hangen met de juiste timing voor het oogsten van de eicellen.5 Het moment van oogsten wordt bepaald door het eerste echoscopische teken van dominantie: de groei van een follikel naar 8-10 mm en een endometriumdikte van 5 mm. Bij patiënten met een regulaire cyclus valt dit moment gemiddeld op cyclusdag 8, bij PCOS-patiënten op cyclusdag 10. Bij PCOS lijkt een gift humaan choriongonadotrofine de succeskans positief te beïnvloeden, doordat reeds in vivo de laatste rijping van de eicel wordt geïnitieerd.10 De follikelaspiratie vindt poliklinisch plaats met een transvaginale echogeleide benadering onder lokale en/of systemische anesthesie. Bij patiënten met een regulaire cyclus worden gemiddeld 6 eicellen geoogst, bij PCOS-patiënten vaak meer dan 10.11 Aangezien er nog geen functioneel corpus luteum aanwezig is, zal direct daarna gestart worden met hormonale ondersteuning van het endometrium met oestradiol- en progesterontabletten.
Laboratorium
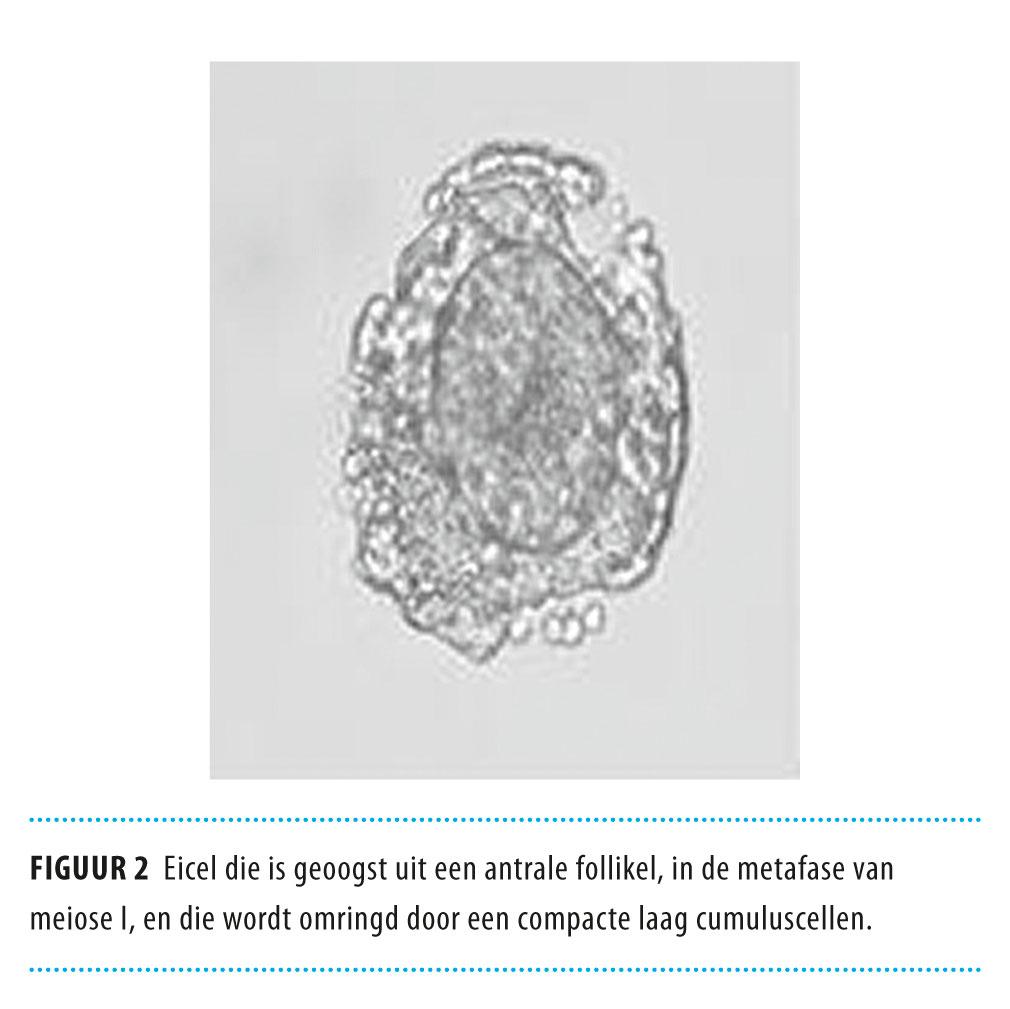
Het verkregen follikelvocht wordt gefilterd. De eicellen worden van het filter afgespoeld en onder de microscoop geïdentificeerd (figuur 2). Vervolgens worden ze overgebracht naar IVM-medium, waarin ze gedurende 24-48 uur worden geïncubeerd om te rijpen tot metafase II. Succesvol gerijpte eicellen worden bevrucht via ICSI. Ivf leidt tot minder succes, door een mogelijke verharding van de zona pellucida van de eicel tijdens de langere incubatietijd bij IVM, waardoor deze moeilijker doordringbaar is voor zaadcellen. De stappen daarna zijn analoog aan die bij conventionele ivf/ICSI: de incubatieperiode wordt in ivf-medium voortgezet en de ontwikkeling en de kwaliteit van de embryo’s worden beoordeeld. Twee tot drie dagen later worden geschikte embryo’s in de baarmoeder geplaatst. Resterende embryo’s kan men eventueel invriezen.
Efficiëntie van IVM
Onder de ‘efficiëntie’ van IVM wordt verstaan hoe vaak de behandeling leidt tot een doorgaande zwangerschap. Anders dan bij ivf wordt het zwangerschapspercentage bij IVM in het algemeen uitgedrukt per follikelaspiratie en niet per gestarte cyclus, omdat de impact van het staken van een natuurlijke behandelingscyclus geringer is dan die van het staken van een hormoongestimuleerde cyclus. Andere uitkomstparameters zijn: het aantal geoogste onrijpe eicellen, het eicelrijpingspercentage, het bevruchtingspercentage en het percentage bevruchte eicellen dat zich ontwikkelt tot een embryo.
In 2000 zijn de resultaten van meerdere centra wereldwijd samengevat. Eicelrijping vond plaats in circa 65% van de gevallen, bevruchting in circa 70% en deling tot een embryo in circa 80%.11 Hieruit kan men berekenen dat wanneer 10 onrijpe eicellen worden geoogst 3-4 embryo’s kunnen worden verkregen. Wel was de gemiddelde embryokwaliteit, op basis van morfologische criteria, lager dan bij ivf en werden vaker meer dan 2 embryo’s in de baarmoeder geplaatst. Het percentage levendgeborenen per IVM-cyclus in deze centra naderde tot 15.5 Ter vergelijking, in de Nederlandse centra is het percentage voor doorgaande zwangerschap na ivf en maximaal 2 geplaatste embryo’s ongeveer 20. Het abortuspercentage na IVM is hoog (30), maar houdt mogelijk verband met het verhoogde miskraamrisico bij patiënten met PCOS.12
Veiligheid van IVM/follow-up van kinderen
IVM zou een verhoogd risico kunnen geven op aangeboren afwijkingen of ontwikkelingsstoornissen. Theoretisch zouden deze kunnen worden veroorzaakt door het gebruik van onrijpe eicellen of de verstoring van het proces van ‘genetische imprinting‘ tijdens de incubatieperiode. Genetische imprinting is het proces van activatie en deactivatie van genen van maternale en paternale oorsprong die de groei van foetus en placenta reguleren en op elkaar afstemmen. Bij sommige grote landbouwhuisdieren houdt IVM verband met het ‘large offspring syndrome‘ (LOS), waarbij het nageslacht na een verlengde dracht met een hoog geboortegewicht ter wereld komt. Dit leidt tot baringsproblemen en toegenomen morbiditeit.13 Uit de beschikbare literatuur kan echter niet worden geconcludeerd dat dit alleen een gevolg is van de IVM-procedure. Ook hormoonstimulatie, verlenging van de incubatieperiode en de ivf-procedure kunnen oorzakelijke factoren zijn. Aanpassing van de kweekmethoden heeft geleid tot een sterke afname van LOS.14,15 Het is niet bekend of verstoring van het proces van genetische imprinting bij mensen kan leiden tot LOS.
Bij de introductie van IVM in Nederland heeft de veiligheid voor het nageslacht hoge prioriteit. Een adequate en langdurige follow-up van IVM-kinderen is aangewezen. Een internationaal gecentraliseerde registratie ontbreekt nog, maar initiatieven daartoe worden ontplooid. Naar schatting zijn wereldwijd ruim 1100 kinderen geboren na IVM, 320 in Europa, 125 in Noord-Amerika en ruim 650 in Azië. De follow-up van ruim 300 kinderen is gepubliceerd. De zwangerschapsduur en geboortegewichten bleken normaal, en het totale aantal congenitale afwijkingen bedroeg ongeveer 3%, wat niet afwijkt van dat in de algemene populatie.5 De follow-upperiode was vaak beperkt tot de leeftijd van 1 jaar. Bij een minderheid van de kinderen was follow-up tot 2-jarige leeftijd beschikbaar, waarbij de neurologische ontwikkeling normaal bleek.16
In een recente studie zijn 55 kinderen bij wie de IVM-techniek gevolgd door ICSI was toegepast vergeleken met gematchte controlepatiënten die waren geboren na ivf en na ICSI. Deze drie groepen werden vergeleken met kinderen die geboren waren na natuurlijke conceptie. Het relatieve risico voor aangeboren afwijkingen was 1,42 voor IVM, 1,21 voor ivf en 1,69 voor ICSI. Geen van deze relatieve risico’s was statistisch significant. Er was geen toename van het aantal en de ernst van obstetrische complicaties. De auteurs concluderen dat er een mogelijk verband is tussen kunstmatige voortplantingstechnieken en congenitale afwijkingen, maar dat IVM hierin niet verschilt van ivf en ICSI.17
De vooralsnog waargenomen kans op negatieve effecten van IVM voor het nageslacht is niet groter dan die bij andere kunstmatige voortplantingstechnieken. De gepubliceerde follow-up behelst echter nog slechts kleine groepen en de follow-up is beperkt tot de leeftijd van 2 jaar.
IVM in Nederland?
Gezien de stijging van het zwangerschapscijfer bij IVM en het feit dat de kans op congenitale afwijkingen wereldwijd niet verhoogd is, lijkt de tijd rijp om IVM in Nederland te introduceren. Naar aanleiding van een projectaanvraag voor een observationele studie naar IVM achtten de Centrale Commissie Mensgebonden Onderzoek en het ministerie van Volksgezondheid, Welzijn en Sport het wenselijk de beroepsgroep te consulteren. Door de werkgroep IVF van de Nederlandse Vereniging van Obstetrie en Gynaecologie (NVOG) en de Vereniging van Klinisch Embryologen (KLEM) werd een adviesgroep samengesteld, die de beschikbare wetenschappelijke gegevens heeft geanalyseerd. Naar aanleiding van de uitkomsten van deze analyse hebben NVOG en KLEM gezamenlijk besloten IVM toe te staan, vooralsnog in het kader van een goed te keuren onderzoeksprotocol met een adequate follow-up van het nageslacht.
Tot slot
In-vitromaturatie (IVM) is een voor Nederland nieuwe kunstmatige voortplantingstechniek. IVM is patiëntvriendelijk, doordat zonder voorafgaande hormoonstimulatie onrijpe eicellen worden geoogst. Deze eicellen worden in het laboratorium gedurende 24-38 uur gerijpt en daarna via ICSI bevrucht. Bij IVM wordt het risico van het ovarieel hyperstimulatiesyndroom vermeden, waardoor deze techniek een geschikt alternatief is voor patiënten met het polycysteus-ovariumsyndroom. De follow-up van enkele honderden IVM-kinderen wereldwijd is bekend en vooralsnog geruststellend. Recent hebben NVOG en KLEM het standpunt ingenomen dat IVM in het kader van wetenschappelijk onderzoek in Nederland moet worden toegestaan.
Leerpunten
-
Bij in-vitrofertilisatie (ivf) worden rijpe eicellen geoogst na hormoonstimulatie.
-
In-vitromaturatie (IVM) van onrijpe, humane eicellen is een nieuwe kunstmatige voortplantingstechniek.
-
Hierbij krijgt de vrouw geen hormoonstimulatie.
-
IVM wordt nu in Nederland geïntroduceerd, vooralsnog alleen in het kader van wetenschappelijk onderzoek.
Literatuur
Pincus G, Enzmann EV. Comparative behaviour of mammalian eggs in vivo and in vitro. J Exp Med. 1935;62:665-78.
Edwards RG. Maturation in vitro of human ovarian oocytes. Lancet. 1965;2(7419):926-9.
Veeck LL, Wortham JW Jr, Witmyer J, Sandow BA, Acosta AA, Garcia JE, et al. Maturation and fertilization of morphologically immature human oocytes in a program of in vitro fertilization. Fertil Steril. 1983;39:594-602.
Cha KY, Koo JJ, Ko JJ, Choi DH, Han SY, Yoon TK. Pregnancy after in vitro fertilization of human follicular oocytes collected from nonstimulated cycles, their culture in vitro and their transfer in a donor oocyte program. Fertil Steril. 1991;55:109-13.
Jurema MW, Nogueira D. In vitro maturation of human oocytes for assisted reproduction. Fertil Steril. 2006;86:1277-91.
Trounson A, Anderiesz C, Jones G. Maturation of human oocytes in vitro and their developmental competence. Reproduction. 2001;121:51-75.
Delvigne A, Rozenberg S. Epidemiology and prevention of ovarian hyperstimulation syndrome (OHSS): a review. Hum Reprod Update. 2002;8:559-77.
Venn A, Watson L, Bruinsma F, Giles G, Healy D. Risk of cancer after use of fertility drugs with in vitro fertilisation. Lancet. 1999;354:1586-90.
Lim K, Lee W, Lim J. IVM after interruption of COH for the prevention of OHSS. Fertil Steril. 2005;84:S84-5.
Chian RC, Buckett WM, Tulandi T, Tan SL. Prospective randomized study of human chorionic gonadotrophin priming before immature oocyte retrieval from unstimulated women with polycystic ovarian syndrome. Hum Reprod. 2000;15:165-70.
Picton HM. Oocyte maturation in vitro. Curr Opin Obstet Gynecol. 2002;14:295-302.
Balen AH, Tan SL, MacDougall J, Jacobs HS. Miscarriage rates following in vitro fertilization are increased in women with polycystic ovaries and reduced by pituitary desensitization with buserelin. Hum Reprod. 1993;8:959-64.
Young LE, Sinclair KD, Wolmut I. Large offspring syndrome in cattle and sheep. Rev Reprod. 1998;3:155-63.
Holm P, Walker SK, Seamark RF. Embryo viability, duration of gestation and birth weight in sheep after transfer of in vitro matured and in vitro fertilized zygotes cultured in vitro or in vivo. J Reprod Fertil. 1996;107:175-81.
Van Wagtendonk-de Leeuw AM, Mullaart E, de Roos APW, Merton JS, den Daas JH, Kemp B, et al. Effects of different reproduction techniques: AI, MOET or IVP, on health and welfare of bovine offspring. Theriogenology. 2000;53:575-97.
Söderström-Anttila V, Salokorpi T, Pihlaja M, Serenius-Sirve S, Suikkari AM. Obstetric and perinatal outcome and preliminary results of development of children born after in vitro maturation of oocytes. Hum Reprod. 2006;21:1508-13.
Buckett WM, Chian RC, Holzer H, Dean N, Usher R, Tan SL. Obstetric outcomes and congenital abnormalities after in vitro maturation, in vitro fertilization, and intracytoplasmic sperm injection. Obstet Gynecol. 2007;110:885-91.




Reacties