De WHO heeft als doel gesteld dat in 2030 niemand meer overlijdt ten gevolge van door honden overgedragen rabiës (hondsdolheid). Recentelijk heeft de WHO een aantal aanbevelingen gedaan om dit doel te bereiken. Kort hierna is ook het Nederlandse beleid ten aanzien van rabiës aangepast.1 Een samenvatting van de belangrijkste richtlijnwijzigingen is online op de NTvG -website te raadplegen.2
Samenvatting
Regelmatig worden huisartsen, alarmcentrales en GGD-instellingen telefonisch benaderd door reizigers met vragen over een mogelijke besmetting met het rabiësvirus in het buitenland. Welke vragen moeten worden gesteld om een goede risico-inschatting te maken? Welke behandeladviezen kunnen gegeven worden? En kan er desgewenst met een deskundige overlegd worden? In dit artikel geven wij aan de hand van een casus antwoord op deze vragen.
artikel
Jaarlijks overlijden wereldwijd meer dan 59.000 mensen aan rabiës, waarbij het virus voornamelijk (in 99% van de rabiësgevallen) door honden wordt overgedragen.3 Rabiës komt in Nederland niet bij honden voor. Nederlanders zullen daarom vooral hulp zoeken vanwege een risico-incident in het buitenland. Hoewel het risico op rabiës na een bijtverwonding laag is, kan zo’n situatie tot grote paniek leiden bij het slachtoffer en diens omgeving. Rabiës is immers een ziekte die bij 100% van de patiënten fataal afloopt.
Wanneer iemand geïnfecteerd raakt met het rabiësvirus, treden de eerste symptomen van rabiës op na een incubatietijd van meestal 20-90 dagen.1 Tot op heden er is geen behandeling voorrabiës beschikbaar. Om besmetting met het rabiësvirus te voorkomen moet direct na een risico-incident met post-expositieprofylaxe (PEP) gestart worden. Afhankelijk van de vaccinatiestatus van de betrokkene en het type verwonding, bestaat PEP uit 3 onderdelen: (a) wondverzorging; (b) actieve immunisatie; en (c) passieve immunisatie.
Regelmatig worden huisartsen, alarmcentrales en GGD-instellingen telefonisch benaderd door reizigers met vragen over een mogelijke besmetting met het rabiësvirus in het buitenland. Maar hoe moeten artsen omgaan met zulke vragen? In dit artikel bieden wij aan de hand van een casus een praktische leidraad ter voorkoming van rabiës na een krab- of bijtverwonding, conform de herziene LCI-richtlijn ‘Rabies’.1
Casus: deel 1
Een man uit uw huisartsenpraktijk is zojuist door een straathond op Bali in zijn hand gebeten en belt u in paniek op. Wat nu? In tabel 1 geven wij een overzicht van belangrijke vragen die gesteld moeten worden na een risico-incident.

Wondverzorging
Alvorens u verder gaat met het inwinnen van additionele informatie, is het van belang om na te vragen of de wond direct na de verwonding adequaat is verzorgd. Als dit niet het geval is, dan moet dat alsnog gebeuren. De wond moet zorgvuldig en rijkelijk gespoeld worden met lauwwarm water en zeep gedurende 15 min en, indien mogelijk, gedesinfecteerd worden met alcohol 70% of jodium.1
Risico-inschatting
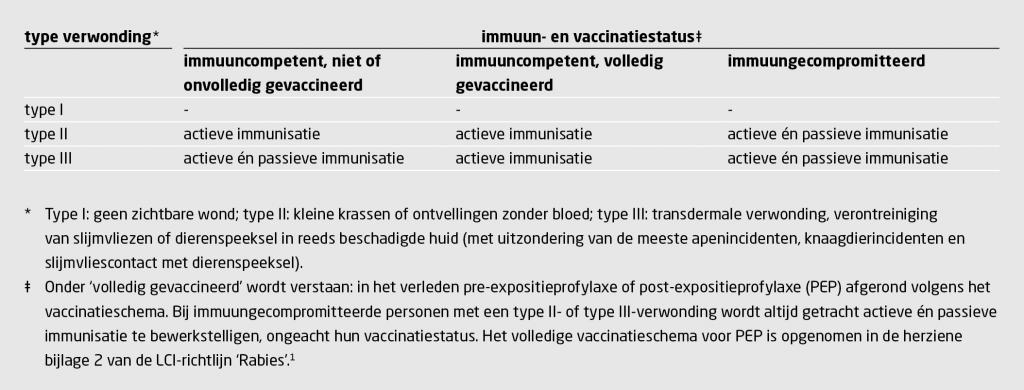
Aanvullende informatie is essentieel om een goede risico-inschatting van het incident te maken. Komt rabiës (endemisch) voor in het desbetreffende land?4,5 Kan het dier mogelijk het rabiësvirus hebben overgedragen? Dit laatste wordt bepaald door factoren als: de diersoort (het rabiësvirus wordt overgedragen door zoogdieren, inclusief vleermuizen), de vaccinatiestatus van het dier en de traceerbaarheid van het dier voor follow-up (wanneer het dier 14 dagen na het incident nog in leven is, kan er geen sprake zijn van rabiës). Verder is de aanleiding van het incident van belang (‘heeft het dier zich afwijkend gedragen?’). Ten slotte moet gevraagd worden naar de anatomische locatie, de grootte en de diepte van de wond (‘heeft de wond gebloed?’). Er worden 3 typen verwondingen onderscheiden: (a) type I (geen zichtbare wond); (b) type II (kleine krassen of ontvellingen zonder bloed); en (c) type III (transdermale verwonding, verontreiniging van slijmvliezen of dierenspeeksel in reeds beschadigde huid).
Vaccinatie- en immuunstatus
Het te volgen beleid wordt bepaald door de vaccinatiestatus van de betrokkene. Daarnaast is het van belang of de betrokkene immuungecompromitteerd is, bijvoorbeeld door gebruik van immuunsuppressieve medicatie of door een onderliggende aandoening.6,7
Casus: deel 2
Op Bali komt rabiës endemisch voor onder honden. De betreffende hond vertoonde zonder aanleiding agressief gedrag, maar is na het incident weggerend en kan niet meer getraceerd worden. De wond heeft gebloed (type III-verwonding) en is direct na de verwonding adequaat verzorgd. De betrokkene is immuuncompetent, maar is nooit gevaccineerd tegen rabiës. Welke vorm van PEP adviseert u: actieve immunisatie, passieve immunisatie of een combinatie van beiden (tabel 2)?
Actieve immunisatie
Actieve immunisatie bestaat uit het intramusculair toedienen van een serie rabiësvaccins op vastgestelde dagen.1 Rabiësvaccins zijn in de meeste landen makkelijk te verkrijgen. Een immuuncompetent persoon die volledig is gevaccineerd tegen rabiës behoeft slechts 2 vaccinaties (op dag 0 en dag 3). Een persoon die ongevaccineerd of onvolledig gevaccineerd is behoeft 4 vaccinaties, een immuungecompromitteerd persoon 5. Het is belangrijk dat u navraagt of de betrokkene in het buitenland al vaccinaties tegen rabiës heeft gekregen en dat u aangeeft dat de betrokkene de toegediende vaccins bij voorkeur moet documenteren (bijvoorbeeld met de verpakking of een foto hiervan).
Passieve immunisatie
Passieve immunisatie bestaat uit het zo snel mogelijk toedienen van rabiës-immunoglobuline (RIG) in en rondom de wond, met het doel om het rabiësvirus te neutraliseren. In het buitenland kan het verkrijgen van RIG een grote uitdaging zijn. RIG is schaars, duur en zeker niet overal ter wereld verkrijgbaar. Er bestaat geen betrouwbaar overzicht van klinieken of landen waar RIG aanwezig is. Daarom moeten reizigers vaak zelf, of via een alarmcentrale, ziekenhuizen en privéklinieken in de omgeving benaderen. Wanneer RIG beschikbaar is, moeten reizigers ter plaatse vaak een aanzienlijk geldbedrag betalen. Wanneer RIG niet beschikbaar is, moeten zij uitwijken naar buurlanden of gerepatrieerd worden. De behandelend arts wordt geadviseerd om over de indicatiestelling voor RIG te overleggen met een arts infectieziektebestrijding van de GGD in zijn of haar regio. Deze kan 24/7 overleggen met de Landelijke Coördinatie Infectieziektebestrijding (LCI) van het RIVM (telefoonnummer: 030-2747000). Indien er een indicatie voor RIG is, moet deze voorafgaand aan de bestelling door de LCI geverifieerd en geaccordeerd zijn.
Casus: deel 3
Volgens het schema in tabel 2 is bij deze man zowel actieve als passieve immunisatie geïndiceerd. De rabiësvaccins en RIG moeten zo snel mogelijk ter plaatse toegediend worden. Wanneer RIG niet beschikbaar is, moet de betrokkene al dan niet met tussenkomst van een alarmcentrale spoedig gerepatrieerd worden. Wanneer sprake zou zijn geweest van een bijtverwonding door een aap, wat op Bali ook regelmatig voorkomt, dan kan meestal worden volstaan met alleen actieve immunisatie, conform bijlage 5 van de LCI-richtlijn ‘Rabiës’.1
Conclusie
Er is geen eenduidig advies voor reizigers die door een krab- of bijtverwonding risico lopen op een besmetting met het rabiësvirus, omdat elk incident anders is. Adequate wondverzorging direct na de verwonding is essentieel. Afhankelijk van de situatie moet actieve immunisatie (vaccins), al dan niet in combinatie met passieve immunisatie (rabiës-immunoglobuline, RIG), bewerkstelligd worden. Rabiësvaccins kunnen meestal ter plaatste toegediend worden, maar niet overal ter wereld is RIG beschikbaar. De alarmcentrale kan een belangrijke rol spelen bij advisering en, indien noodzakelijk, repatriëring. Ook is de Landelijke Coördinatie Infectieziektebestijding van het RIVM 24/7 beschikbaar voor intercollegiaal overleg.
Literatuur
-
LCI-richtlijn ‘Rabiës’. Bilthoven: RIVM; 2018.
-
De Pijper CA, Schreuder I, Vollaard AM, et al.Gewijzigde Nederlandse rabiësrichtlijnen. Ned Tijdschr Geneeskd. 2019;163:D3743.
-
World Health Organization. Rabies vaccines: WHO position paper, April 2018 – Recommendations. Vaccine. 2018;36:5500-3Medline.
-
World Animal Health Information Database (WAHIS) Interface.www.oie.int/wahis_2/public/wahid.php/wahidhome/home, geraadpleegd op 6 maart 2019.
-
WHO expert consultation on rabies: third report. Genève: WHO; 2018.
-
Opstelten W, Bijlsma JWJ, Gelinck LBS, Hielkema CMJ, Verheij TJM, van Eden W.Verminderde afweer: risicogroepen en gevolgen voor de huisartsenpraktijk. Ned Tijdschr Geneeskd. 2016;160:A9752Medline.
-
Rubin LG, Levin MJ, Ljungman P, et al. 2013 IDSA clinical practice guideline for vaccination of the immunocompromised host. Clin Infect Dis. 2014;58:44-100.doi:10.1093/cid/cit684.






Wat zijn de risico's van vaccineren?
Geachte auteurs,
In uw conclusie schrijft u dat een eenduidig behandeladvies voor reizigers die door een krab- of bijtverwonding risico lopen op een besmetting met het rabiësvirus niet te geven is en dat het afhankelijk van de situatie is.
Het maken van een keuze in een unieke situatie wordt moeilijker naarmate er meer variabelen onzeker zijn. Dat elke wond anders is en dat het besmettingsrisico niet te kwantificeren is, is duidelijk.
Op het gebied van de andere variabelen heeft de arts voor het maken van een goede keuze dus zoveel mogelijk informatie nodig.
Bij de keuze voor wel of niet vaccineren zijn de risico's van niet vaccineren bekend (gezien van de fatale ernst van de betreffende ziekte zal de balans snel naar wel vaccineren doorslaan).
De risico's van wél vaccineren zou in dit geval dus welkom informatie zijn. Kunt u ons hierover onderwijzen?
mvg en alvast dank,
G.Roorda, huisarts, huisartsenpraktijk De Koning
Reactie auteurs
Geachte heer Roorda,
Dank u wel voor uw kritische blik op ons artikel. Als we het goed begrijpen had u graag meer informatie in het artikel gezien over de bijwerkingen, contra-indicaties en andere eventuele risico`s van vaccineren na een mogelijke blootstelling als toepassing in de huisartsengeneeskunde.
Er zijn geen contra-indicaties voor het toepassen van weefselkweekvaccins en immunoglobulinen in het kader van postexpositieprofylaxebehandeling bij kinderen, zwangeren, vrouwen die borstvoeding geven, immuungecompromitteerden, ouderen of wie dan ook (WHO 2018 en Sudarshan, Giri et al. 2007).
Specifieke onderbouwing voor zwangeren
Voor deze groep is uitgebreid onderzoek gedaan dat zij geen verhoogd risico hebben op bijwerkingen na PEP behandeling t.o.v. niet-zwangeren. Daarnaast zijn er geen aanwijzingen voor intra-uteriene of foetale afwijkingen na PEP met/zonder passieve immunisatie (Chutivongse and Wilde 1989, Chutivongse, Wilde et al. 1995, Sudarshan, Madhusudana et al. 1999). Bovendien blijken zowel moeder als kind beschermende titers te hebben wanneer de moeder minimaal 5 dagen voor de geboorte is gevaccineerd (Chutivongse and Wilde 1989, Chutivongse, Wilde et al. 1995). Omdat rabiës een dodelijke aandoening is, is PEP met of zonder immunoglobulinen altijd geïndiceerd na rabiësblootstelling, ongeacht de foetale gevolgen.
Een prospectieve studie onder 202 zwangere vrouwen toonde evenveel bijwerkingen aan bij post-exposure profylaxe met en zonder RIG tov niet-zwangere vrouwen (Chutivongse, Wilde et al. 1995). In deze en een aantal andere, kleine, studies werden geen intra-uteriene en congenitale afwijkingen aangetoond bij de foetus bij een follow-up tot 1 jaar (Chutivongse, Wilde et al. 1995) (Chutivongse and Wilde 1989). In alle gevallen bleken de titers >0.5 IU/mL (Chutivongse and Wilde 1989, Sudarshan, Madhusudana et al. 1999) en ook het kind bleek beschermd te zijn mits PEP minimaal 5 dagen voor de geboorte werd toegediend (Sudarshan, Madhusudana et al. 1999).
Chutivongse, S. and H. Wilde (1989). "Postexposure rabies vaccination during pregnancy: experience with 21 patients." Vaccine 7(6): 546-548.
Chutivongse, S., H. Wilde, M. Benjavongkulchai, P. Chomchey and S. Punthawong (1995). "Postexposure rabies vaccination during pregnancy: effect on 202 women and their infants." Clin Infect Dis 20(4): 818-820.
Sudarshan, M. K., M. S. Giri, B. J. Mahendra, G. M. Venkatesh, T. V. Sanjay, D. H. Narayana and H. S. Ravish (2007). "Assessing the safety of post-exposure rabies immunization in pregnancy." Hum Vaccin 3(3): 87-89.
Sudarshan, M. K., S. N. Madhusudana and B. J. Mahendra (1999). "Post-exposure prophylaxis with purified vero cell rabies vaccine during pregnancy--safety and immunogenicity." J Commun Dis 31(4): 229-236.
Sudarshan, M. K., S. N. Madhusudana, B. J. Mahendra, D. H. Ashwathnarayana, M. Jayakumary and Gangaboriah (1999). "Post exposure rabies prophylaxis with Purified Verocell Rabies Vaccine: a study of immunoresponse in pregnant women and their matched controls." Indian J Public Health 43(2): 76-78.
Namens de auteurs, Imke Schreuder
Cornelis de Pijper
Kees Stijnis