Toets voor nascholing (verlopen)
Aan dit leerartikel was een toets gekoppeld waarmee je nascholingspunten kon verdienen.
Samenvatting
Om de transparantie en de kwaliteit van de gezondheidszorg te bevorderen propageert ‘evidence-based’ geneeskunde het gebruik van de best beschikbare evidence. Daarnaast zijn van belang de klinische expertise van de arts en de voorkeuren van de patiënt.
Heldere communicatie met de patiënt op basis van het beschikbare bewijsmateriaal uit wetenschappelijk onderzoek is van essentieel belang om tot een weloverwogen behandelkeuze te komen. Deze communicatie is vooral nodig wanneer men beschikt over meerdere, gelijkwaardige behandelopties. Elke medische behandeling streeft immers genezing na, maar brengt eveneens een risico mee van schade.
Er zijn diverse verbale, numerieke en grafische methoden waarmee de patiënt geïnformeerd kan worden teneinde deze weloverwogen te laten meebeslissen over mogelijke behandelopties.
Men moet ernaar streven om op eenvoudige wijze de mogelijke positieve en negatieve effecten van een medische handeling of behandeling te onderbouwen. De hoeveelheid en aard van verstrekte informatie dient men echter af te stemmen op de wens van de patiënt.
artikel
Met op wetenschappelijk bewijs gestoelde geneeskunde (‘evidence-based medicine’; EBM) kan men de transparantie, de systematiek en de kwaliteit van de gezondheidszorg verbeteren. Daarom heeft EBM binnen diverse medische specialismen zijn intrede gedaan.1 De logische volgende stap is dat de arts de onderbouwing van een behandelkeuze aan de patiënt duidelijk mededeelt of overleg pleegt over reële alternatieven. Patiënten hebben immers het recht om volledig geïnformeerd te worden en te participeren in de besluitvorming voordat een behandeling start. Dat recht is in 1995 vastgelegd in de Wet op de Geneeskundige Behandelovereenkomst (WGBO). Alleen als men de patiënt op heldere wijze informeert over de beschikbare onderbouwing, kan deze ook echt delen in de besluitvorming en geïnformeerde toestemming (‘informed consent’) geven.
Die besluitvorming is relatief eenvoudig als acuut ingrijpen noodzakelijk is, of wanneer de behandeling evidente voordelen en weinig nadelen biedt. Maar wanneer verschillende behandelopties min of meer gelijkwaardig zijn, of behalve voordelen ook belangrijke nadelen met zich meebrengen, spelen de afwegingen van de patiënt een prominente rol.2 Dit alles kan zich voordoen bij diverse aandoeningen en specialismen, zoals wanneer men behandeling overweegt met langdurige medicatie (bijvoorbeeld met antistolling bij atriumfibrilleren, en met bloeddruk- of lipideverlagende middelen), radiotherapie, of palliatieve chemotherapie, of bij electief chirurgische ingrepen met inherente complicatierisico’s. Indien de arts de voor- en nadelen van een interventie voor de patiënt duidelijk maakt en deze kan participeren in de behandelkeuze, blijkt de kwaliteit van de besluitvorming te verbeteren.3
In dit artikel bespreken wij de communicatie tussen patiënt en arts over de beschikbare onderbouwing van de keuze tussen behandelopties. Ook wijzen wij op een aantal middelen die helpen de patiënt optimaal te informeren over de voor- en nadelen van behandelingen.
Informatie, participatie en communicatie
Tegenwoordig zoeken veel patiënten, vaak nog vóór zij een arts raadplegen, zelf informatie op over aandoeningen en behandelingen in kranten, tijdschriften of op internet. Hieruit blijkt dat zij beter geïnformeerd willen zijn over hun aandoening en dat ze betrokken zijn bij de behandelmogelijkheden. Ze kunnen pas echt participeren in de besluitvorming indien er meerdere behandelopties beschikbaar zijn die verschillende en in ieder geval acceptabele uitkomsten bieden.2
Verschillen in voorkeuren tussen arts en patiënt komen voor wanneer de behandeling het zelfbeeld of het functioneren van de patiënt beïnvloedt. Voorbeelden hiervan zijn de chirurgische behandeling van borstkanker,4 het aanleggen van een stoma,5 en de behandeling die de patiënt zelf geheel of gedeeltelijk uitvoert, zoals in het geval van wondverzorging.6 Andere voorbeelden zijn de keuze voor adjuvante chemotherapie of langdurig medicijngebruik voor chronische aandoeningen, waarbij de bijwerkingen soms aanzienlijk kunnen zijn.7 Dergelijke situaties vergen heldere communicatie en het toepassen van de principes van gedeelde besluitvorming.
Dilemma’s die zich voordoen bij het geven van informatie betreffen in de eerste plaats de hoeveelheid informatie. Die is afhankelijk van de ernst en de grootte van de risico’s en de mate waarin de patiënt geïnformeerd wenst te worden. In de tweede plaats gaat het om de begrijpelijkheid van de informatie. Die hangt af van hoe de arts communiceert, de complexiteit van de risico’s en het vermogen van de patiënt of diens naasten om die informatie te begrijpen. Ten derde spelen emotionele factoren een rol, zeker als het gaat om ernstige risico’s of zware behandelingen. Sommige patiënten zullen in meerdere of mindere mate geneigd zijn tot ontkenning van de ziekte of van de impact ervan.8
Angst kan ook de oorzaak zijn dat patiënten niet willen participeren in de besluitvorming. Daarmee worden ze immers zelf medeverantwoordelijk voor mogelijke negatieve uitkomsten.
Uit recent onderzoek bleek dat arts-assistenten goed medisch-technische informatie kunnen geven aan patiënten die een grote operatie moeten ondergaan, maar moeite hebben met het bespreken van de voorkeuren of angsten van die patiënten.9 Tot nog toe wordt in medische basiscurricula onvoldoende aandacht besteed aan risicocommunicatie en gemeenschappelijke besluitvorming, terwijl de arts toch een vaardige communicator dient te zijn, zeker als de voordelen en risico’s van een behandeling aan de orde komen. Door in het begin voldoende tijd te steken in goede informatieverstrekking kunnen de arts en de patiënt een weloverwogen behandelkeuze maken, hetgeen de arts uiteindelijk meer tijd en de patiënt meer tevredenheid oplevert.
Communicatiehulpmiddelen
De laatste jaren wordt steeds meer gepubliceerd over geschikte hulpmiddelen om een gesprek over een behandelkeuze en in het bijzonder over de risico’s van verschillende behandelopties te onderbouwen. Hieronder volgen enkele praktische suggesties voor het op heldere wijze aanbieden van kwantitatieve informatie over de voor- en nadelen van een behandeling.
Sluit aan bij de dagelijkse werkelijkheid
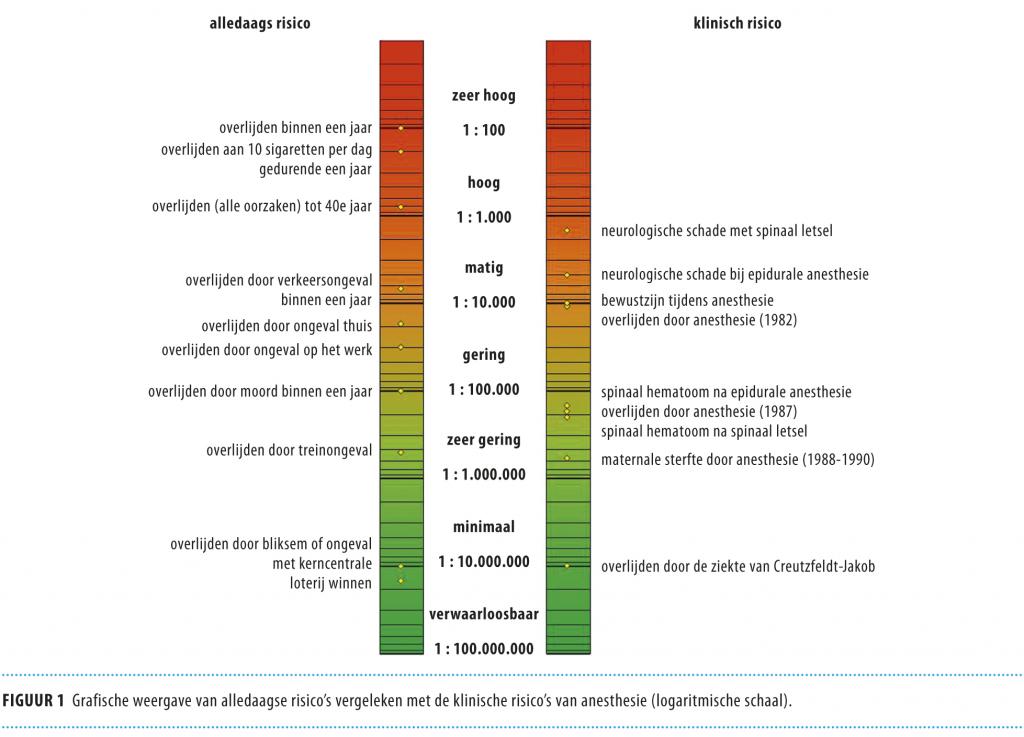
Geef de grootte van een gezondheidsrisico weer in relatie tot risico’s die de patiënt in het dagelijkse leven loopt of neemt. Figuur 1 geeft een indruk van deze alledaagse risico’s ten opzichte van de risico’s van het ondergaan van anesthesie.10 Bijvoorbeeld: een patiënt die voor het eerst geopereerd moet worden en angstig is voor de narcose of de veiligheid ervan, kan een indruk krijgen van de grootte van dit risico als hij deze uitleg krijgt: ‘het risico om te overlijden aan een narcose is kleiner dan het risico dat u loopt om in het komende jaar te overlijden aan een verkeersongeval’.
Geef getallen
Geef in plaats van een vage beschrijving van het effect van een behandeling in woorden, zoals een ‘grote kans op genezing’ of een ‘klein risico op bijwerkingen’, zoveel mogelijk getallen. Als voorbeeld gebruiken we getallen uit een studie naar het effect van preoperatieve radiotherapie op het ontstaan van een lokaal recidief bij resectabele rectumcarcinomen.11 De resultaten van radiotherapie met vervolgens een operatie kunnen als volgt aan de patiënt worden uitgelegd: ‘Als 100 patiënten zoals u vóór de operatie ook worden bestraald, zal bij 94 van hen het gezwel niet meer terugkeren’. Dit is veel concreter dan: ‘U hebt dan slechts een kleine kans dat het gezwel terugkeert’.
Beschrijf op deze wijze ook de nadelen van deze behandeling: ‘Als 100 patiënten zoals u worden bestraald vóór de operatie, zullen 4 van hen overlijden’. Hiervoor dient de arts uiteraard op de hoogte te zijn van de beschikbare evidence.
Geef absolute verschillen in plaats van relatieve
Bij het vergelijken van twee therapeutische of diagnostische opties kan men het voordeel respectievelijk de winst van één behandeloptie ten opzichte van de andere goed uitdrukken als het absolute verschil in effect tussen beide behandelingen. In onze voorbeeldstudie zou dit betekenen: 11% kans op een recidief na alleen operatie, tegenover 6% na de combinatie van preoperatieve bestraling en operatie. Dit geeft een absolute risicoreductie (ARR) van 5% indien voor bestraling wordt gekozen. Dit kan bijvoorbeeld zo aan de patiënt worden uitgelegd: ‘U hebt 11% kans op terugkeer van het gezwel als we u vóór de operatie niet bestralen en 6% kans als we dit wel doen. Dit scheelt dus 5%’.
Een absolute risicomaat, zoals de ARR, in ons getallenvoorbeeld 5%, geniet de voorkeur boven een relatieve maat, zoals de relatieve risicoreductie (RRR), die hier (11%-6%)/11% = 45% bedraagt. De ARR is eenvoudiger te berekenen en men kan er gemakkelijker een behandeleffect of de kans op een aandoening mee uitleggen.12,13 De RRR begrijpen de patiënten ook wel,13 mits men ook het achtergrondrisico vermeldt en de arts zelf ruim inzicht heeft in deze conditionele begrippen. Dit is echter nog onvoldoende het geval.13,14
Gebruik grafische hulpmiddelen
Grafische hulpmiddelen kunnen uitstekend dienst doen om dergelijke risicoverschillen te illustreren (figuur 2 en 3).15,16 Hiervoor zijn commerciële (www.riskcomm.com), maar ook andere, niet-commerciële hulpmiddelen beschikbaar. Ook informatie over kwaliteit van leven wordt vaak beter begrepen indien deze grafisch wordt weergegeven, bijvoorbeeld met een lijndiagram van de scores in de tijd van twee behandelopties.17

Gebruik het ‘number needed to treat’
Het ‘number needed to treat’ (NNT) is het aantal patiënten dat behandeld moet worden om 1 extra gunstig effect te behalen. De formule luidt: 1/ARR. In ons voorbeeld is de NNT dus gelijk aan 20 (= 1/0,05). Ook deze maat kan nuttig zijn om het effect van een behandeling uit te leggen: ‘Als we 20 patiënten zoals u vóór de operatie bestralen, zullen we daardoor bij één extra patiënt de terugkeer van het gezwel kunnen voorkomen’. Dit wordt echter door de patiënt niet altijd juist geïnterpreteerd,18 zodat de NNT wellicht meer geschikt is voor communicatie tussen artsen en beleidsmakers, die er de waarde van een interventie mee kunnen interpreteren.
Nog meer grafische mogelijkheden
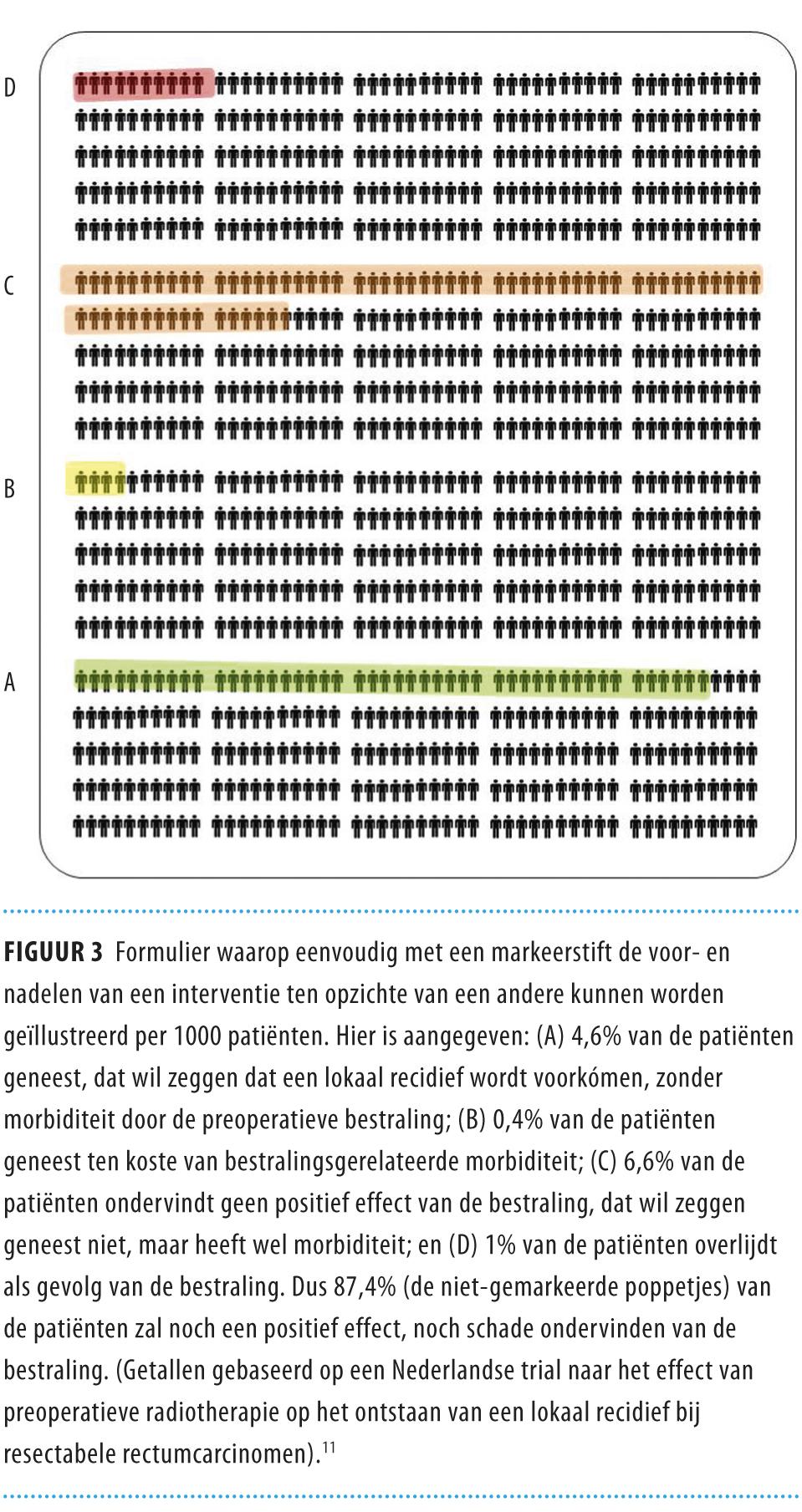
Bij vrijwel elke medische behandeling kan de patiënt voordeel, maar ook nadeel hebben van de therapie. Feitelijk heeft de patiënt kans op 5 verschillende uitkomsten. In onze voorbeeldstudie kunnen patiënten die radiotherapie ondergaan: (a) baat hebben zonder bijwerkingen; (b) baat hebben, maar met bijwerkingen; (c) geen baat, maar ook geen bijwerkingen hebben; (d) geen baat, maar wel bijwerkingen hebben; of (e) alleen nadeel (overlijden) ondervinden. Het is belangrijk zich te realiseren dat veel patiënten in de groep zonder therapeutisch voordeel kunnen eindigen. Dit blijkt uit het voorbeeld (zie figuur 3) over de effecten van preoperatieve radiotherapie op het ontstaan van een lokaal recidief voor het rectumcarcinoom, uitgedrukt in absolute frequenties.11 In dat geval zullen ook de meeste complicaties voorkomen in de groep zonder behandelvoordeel.
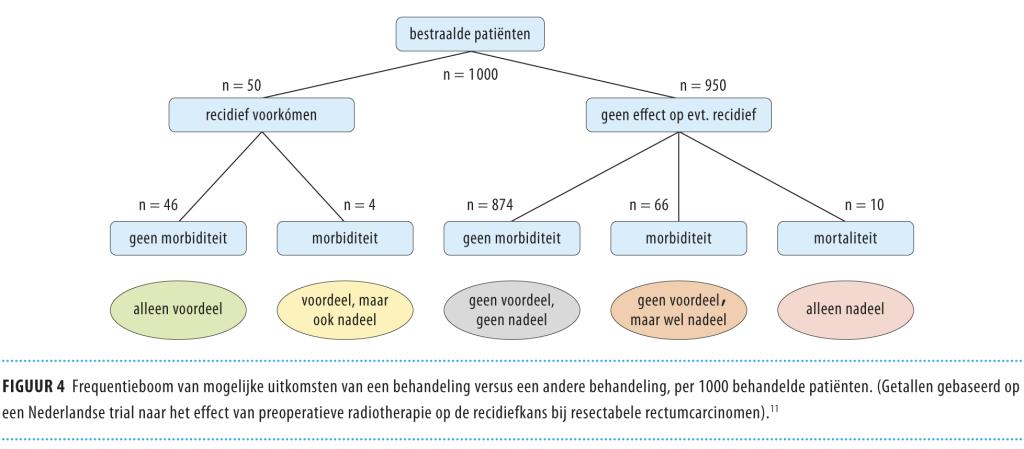
Deze mogelijke uitkomsten zijn ook voor de patiënt eenvoudig grafisch weer te geven (figuur 4) en uit te leggen: ‘Als we 1000 patiënten zoals u vóór de operatie bestralen, zullen 874 van hen geen voor- of nadeel ervan ondervinden, 66 van hen zullen ernstige bijwerkingen oplopen, 10 zullen eraan overlijden en bij 46 van hen zal terugkeer van het gezwel worden voorkomen zonder bijwerkingen van de bestraling’.
Geef een keuzehulp
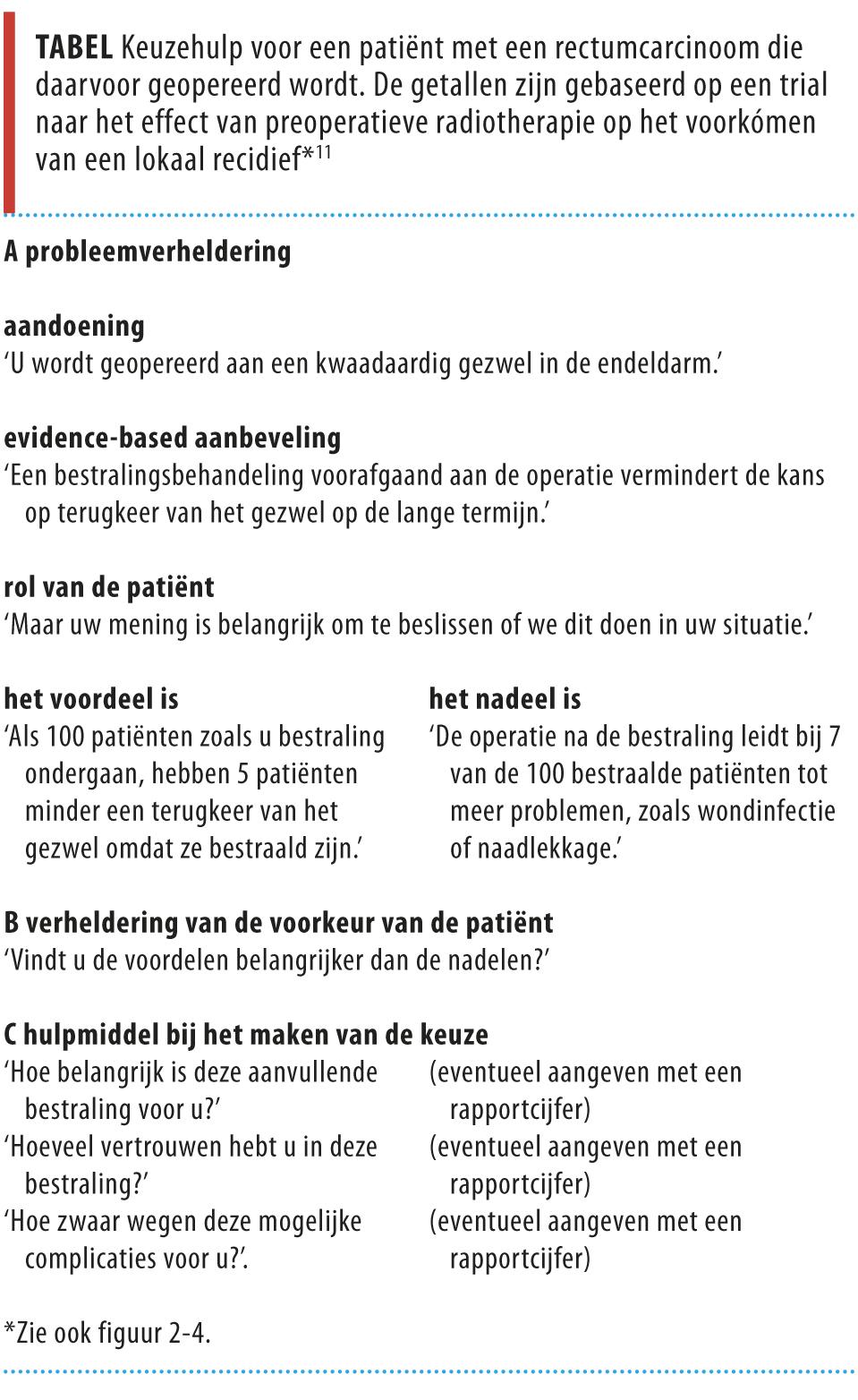
Communicatiemiddelen waarin de onderbouwing voor behandelopties op bovengenoemde wijze worden gepresenteerd, zoals patiënteninformatiefolders, video’s of cd-rom’s, kunnen een effectieve aanvulling zijn op het arts-patiëntgesprek.19,20 Bovendien kunnen keuzehulpen (‘decision aids’; bijvoorbeeld www.kiesbeter.nl/MedischeInformatie) de kennis van de patiënt over de mogelijke behandelopties verbeteren, realistischer verwachtingen creëren, de besluitvorming vergemakkelijken en de patiëntenparticipatie bij dit proces bevorderen.3 Een eenvoudig voorbeeld van een dergelijke keuzehulp is te zien in de tabel.
Pas op voor valse voorlichting
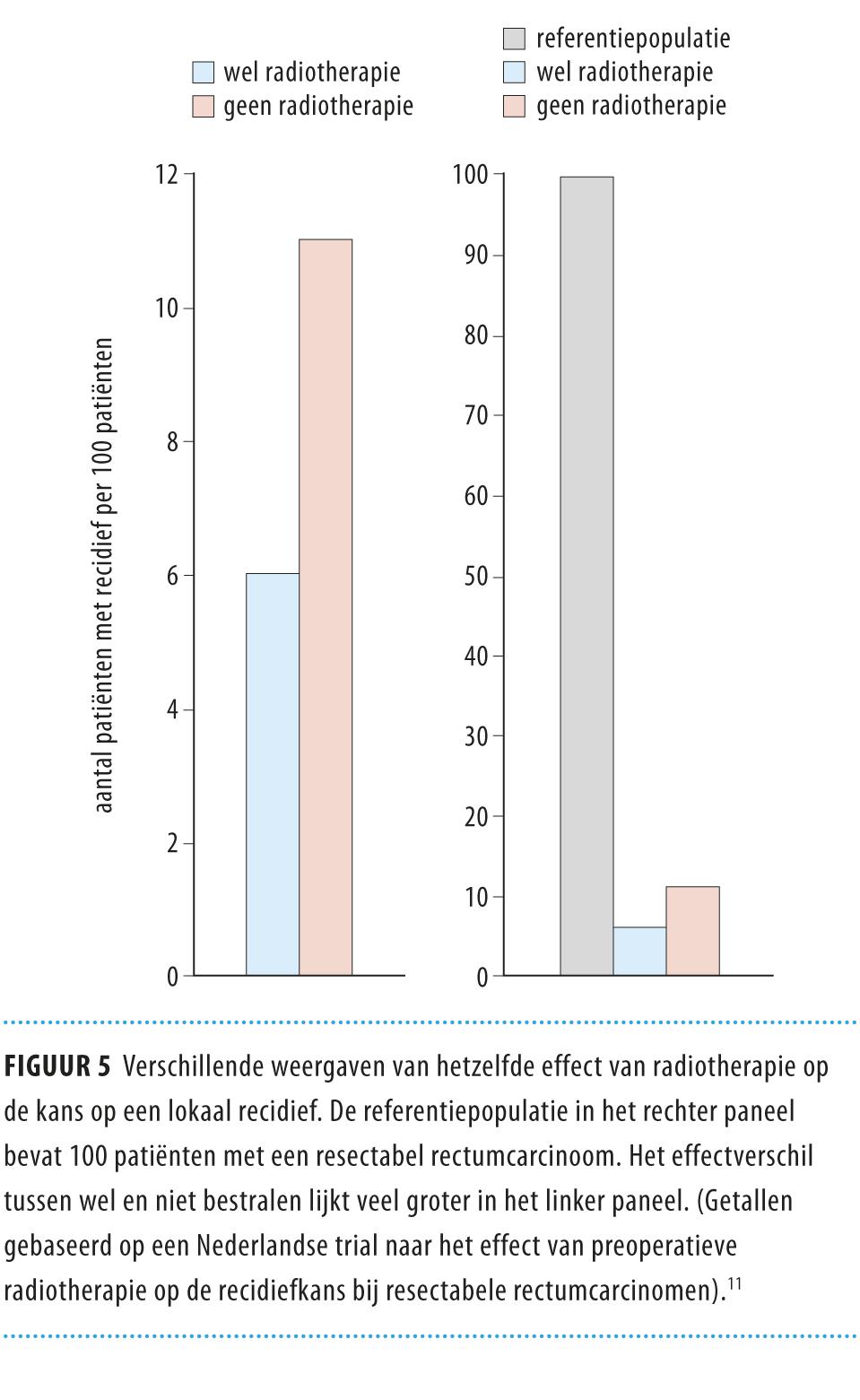
De wijze waarop de behandeleffecten worden gepresenteerd, ook wel ‘framing’ genoemd, kan grote invloed hebben op de manier waarop die effecten worden geïnterpreteerd en op de uiteindelijke keuze voor een behandeling.13,21,22 In ons getallenvoorbeeld is de ARR voor het optreden van een lokaal recidief 5%, terwijl de RRR 45% is (zie de paragraaf ‘Geef absolute verschillen in plaats van relatieve’).11 Deze laatste, relatieve maat slaat weliswaar op dezelfde recidiefkans, maar oogt veel overtuigender. Bovendien worden positief geformuleerde uitkomsten (‘Uw kans dat het gezwel wegblijft door deze bestraling neemt met 5% toe’) meer gewaardeerd dan negatief gestelde (‘Uw kans op terugkeer van het gezwel door deze bestraling neemt met 5% af’ of ‘u hebt 95% kans dat de bestraling bij u geen gunstig effect heeft’).12,15
Dit framing-effect is mogelijk nog sterker wanneer dergelijke resultaten grafisch worden weergegeven (figuur 5).13 Het euvel van onbedoelde, potentieel misleidende voorlichting kan worden verkleind door de patiënt de cijfers van zowel de positieve als de negatieve effecten mee te delen (zie de paragraaf ‘Geef getallen’).
Beschouwing
De communicatie tussen arts en patiënt laat nogal eens te wensen over en de voorkeuren van de patiënt stroken niet altijd met die van de arts. Heldere communicatie van de beschikbare onderbouwing en een gedeelde besluitvorming vergen dikwijls een verandering in de wijze waarop artsen hun vak beoefenen.23 Om werkelijke informed consent te bereiken zal de arts immers meer aandacht moeten en ook kunnen besteden (met de beschreven hulpmiddelen),24 aan het begrijpelijk en met evidence onderbouwd informeren van de patiënt.
Als vuistregel voor de grootte van de risico’s die de patiënt nog zouden moeten worden meegedeeld, houdt men een ondergrens van 0,5% aan. Dat is echter een te simpele stelregel, die meer gedifferentieerd zou moeten worden toegepast. Dit hangt ook af van de mate waarin de patiënt informatie apprecieert, van de zwaarte van de behandeling en van de ernst van de complicatie.25 Bij een electieve liesbreukoperatie is een wondinfectie immers sneller onacceptabel dan bij een chirurgische behandeling voor een levensbedreigend geruptureerd aneurysma.
In welke mate arts en patiënt zouden moeten samenwerken bij de keuze tussen verschillende behandelmogelijkheden is, naast een juridische ook een medisch-ethische discussie. De meerderheid van de patiënten heeft echter een voorkeur voor een benadering waarbij hij of zij wordt uitgenodigd mee te denken over de behandelopties in plaats van een algemene, medisch-technische uitleg te krijgen over de aandoening en behandelingsmogelijkheden.24,26 Slechts een minderheid van de patiënten zal de beslissing uiteindelijk liever aan de dokter overlaten.27
Rekening houden met de voorkeuren van patiënten is een integraal onderdeel van EBM. Implementatie van optimale communicatiestrategieën is nu een belangrijke volgende stap. Die dient dan ook onderdeel te zijn van de EBM-training van medische professionals. ‘Evidence-based communicatie’ is daarin van cruciaal belang om de kwaliteit van de zorg te verbeteren.
Leerpunten
Patiënten dienen geïnformeerd te worden over de behandeling die de arts hun adviseert, zodat zij kunnen delen in de besluitvorming. Dit geldt vooral als er gelijkwaardige behandelopties zijn.
Heldere communicatie met de patiënt op basis van het beschikbare bewijsmateriaal uit wetenschappelijk onderzoek is van essentieel belang voor het maken van een weloverwogen behandelkeuze. Dit betekent vaak wel dat de arts de wijze waarop hij of zij het vak beoefent zal moeten aanpassen om werkelijke informed consent te bereiken.
Om de patiënt optimaal te informeren over de voor- en nadelen van behandelingen zijn er verbale, numerieke en grafische hulpmiddelen.
De wijze waarop de behandeleffecten worden gepresenteerd (‘framing’) is een belangrijke factor in de keus die uiteindelijk wordt gemaakt. Zo oogt een reductie van het relatief risico overtuigender dan een absolute risicoreductie, hoewel deze laatste klinisch vaak relevanter is, en worden positief geformuleerde uitkomsten meer gewaardeerd dan negatief gestelde.
De hoeveelheid informatie en de wijze waarop deze wordt verstrekt dienen mede bepaald te worden door de wens van de patiënt.
Literatuur
1 Ubbink DT, Legemate DA. Evidence-based surgery. Br J Surg. 2004;91:1091-2.
2 Elwyn G, Edwards A, Kinnersley P, Grol R. Shared decision making and the concept of equipoise: the competences of involving patients in healthcare choices. Br J Gen Pract. 2000;50:892-9.
3 O’Connor AM, Stacey D, Entwistle V, Llewellyn-Thomas H, Rovner D, Holmes-Rovner M, et al. Decision aids for people facing health treatment or screening decisions [Cochrane review]. Cochr Datab Syst Rev. 2003;(2):CD001431.
4 Temple WJ, Russell ML, Parsons LL, Huber SM, Jones CA, Bankes J, et al. Conservation surgery for breast cancer as the preferred choice: a prospective analysis. J Clin Oncol. 2006;24:3367-73.
5 Elkin EB, Kim SH, Casper ES, Kissane DW, Schrag D. Desire for information and involvement in treatment decisions: elderly cancer patients’ preferences and their physicians’ perceptions. J Clin Oncol. 2007;25:5275-80.
6 Vermeulen H, Ubbink DT, de Zwart F, Goossens A, de Vos R. Preferences of patients, doctors, and nurses regarding wound dressing characteristics: a conjoint analysis. Wound Repair Regen. 2007;15:302-7.
7 Locadia M, Bossuyt PM, Stalmeier PF, Sprangers MA, van Dongen CJ, Middeldorp S, et al. Treatment of venous thromboembolism with vitamin K antagonists: patients’ health state valuations and treatment preferences. Thromb Haemost. 2004;92:1336-41.
8 Vos MS, de Haes JC. Denial in cancer patients, an explorative review. Psychooncology. 2007;16:12-25.
9 Corke CF, Stow PJ, Green DT, Agar JW, Henry MJ. How doctors discuss major interventions with high risk patients: an observational study. BMJ. 2005;330:182-5.
10 Adams AM, Smith AF. Risk perception and communication: recent developments and implications for anaesthesia. Anaesthesia. 2001;56:745-55.
11 Bakx R, Emous M, Legemate DA, Zoetmulder FA, van Tienhoven G, Bemelman WA, et al. Harm and benefits of short-term pre-operative radiotherapy in patients with resectable rectal carcinomas. Eur J Surg Oncol. 2006;32:520-6.
12 Hoffrage U, Lindsey S, Hertwig R, Gigerenzer G. Medicine. Communicating statistical information. Science. 2000;290:2261-2.
13 Gigerenzer G, Edwards A. Simple tools for understanding risks: from innumeracy to insight. BMJ. 2003;327:741-4.
14 Ghosh AK, Ghosh K, Erwin PJ. Do medical students and physicians understand probability? Q J Med. 2004;97:53-5.
15 Paling J. Strategies to help patients understand risks. BMJ. 2003;327:745-8.
16 Edwards A, Elwyn G, Mulley A. Explaining risks: turning numerical data into meaningful pictures. BMJ. 2002;324:827-30.
17 Brundage M, Feldman-Stewart D, Leis A, Bezjak A, Degner L, Velji K, et al. Communicating quality of life information to cancer patients: a study of six presentation formats. J Clin Oncol. 2005;23:6949-56.
18 Sheridan SL, Pignone MP, Lewis CL. A randomized comparison of patients’ understanding of number needed to treat and other common risk reduction formats. J Gen Intern Med. 2003;18:884-92.
19 Snyder-Ramos SA, Seintsch H, Bottiger BW, Motsch J, Martin E, Bauer M. Patient satisfaction and information gain after the preanesthetic visit: a comparison of face-to-face interview, brochure, and video. Anesth Analg. 2005;100:1753-8.
20 Molenaar S, Sprangers MA, Rutgers EJ, Mulder HJ, Luiten EJ, Haes JCJM de. Interactieve cd-rom over de keuze tussen borstsparende behandeling en amputatie: positieve reacties van patiënten en chirurgen. Ned Tijdschr Geneeskd. 2001;145:1004-8.
21 Martin 2nd RC, McGuffin SA, Roetzer LM, Abell TD, Studts JL. Method of presenting oncology treatment outcomes influences patient treatment decision-making in metastatic colorectal cancer. Ann Surg Oncol. 2006;13:86-95.
22 Edwards A, Elwyn G, Covey J, Matthews E, Pill R. Presenting risk information - a review of the effects of ‘framing’ and other manipulations on patient outcomes. J Health Commun. 2001;6:61-82.
23 Lewin SA, Skea ZC, Entwistle V, Zwarenstein M, Dick J. Interventions for providers to promote a patient-centred approach in clinical consultations [Cochrane review]. Cochr Datab Syst Rev. 2001;(4):CD003267.
24 Trevena LJ, Davey HM, Barratt A, Butow P, Caldwell P. A systematic review on communicating with patients about evidence. J Eval Clin Pract. 2006;12:13-23.
25 Palmboom GG, Willems DL, Janssen NB, de Haes JC. Doctor’s views on disclosing or withholding information on low risks of complication. J Med Ethics. 2007;33:67-70.
26 Stalmeier PFM, van Tol-Geerdink JJ, van Lin ENJTh, Schimmel E, Huizenga H, van Daal WAJ, et al. De patiënt kiest voor werkbaar en effectief. Ned Tijdschr Geneeskd. 2009;153:600-6.
27 De Haes H. Dilemmas in patient centeredness and shared decision making: a case for vulnerability. Patient Educ Couns. 2006;62:291-8.





Reacties