Samenvatting
De resurfacing prothese, ook bekend als ‘sportheup’, werd geïntroduceerd als een alternatief voor de conventionele totaleheupprothese, die bij jonge patiënten minder goede resultaten gaf.
De resurfacing heupprothese werd de afgelopen jaren in toenemende mate geplaatst bij jonge patiënten.
Er zijn nog geen RCT’s met een minimale follow-up van 10 jaar bij patiënten onder de 55 jaar waarin de resurfacing prothese met een conventionele totaleheupprothese is vergeleken.
Volgens de Australische en Britse heupregisters vertonen sommige merken resurfacing heupprothesen hoge revisiepercentages na 5 jaar.
Naast deze tegenvallende revisiepercentages werd in toenemende mate aseptische lymfocytaire vasculitis als complicatie beschreven; hierbij veroorzaken metaaldeeltjes een ontstekingsreactie van de weke delen.
De resurfacing prothese kwam recentelijk negatief in het nieuws, wat leidde tot verwarring bij patiënten. Om deze verwarring weg te nemen is het belangrijk patiënten te informeren over het type prothese dat ze hebben gekregen, bijvoorbeeld via de website of een informatiekaartje.
artikel
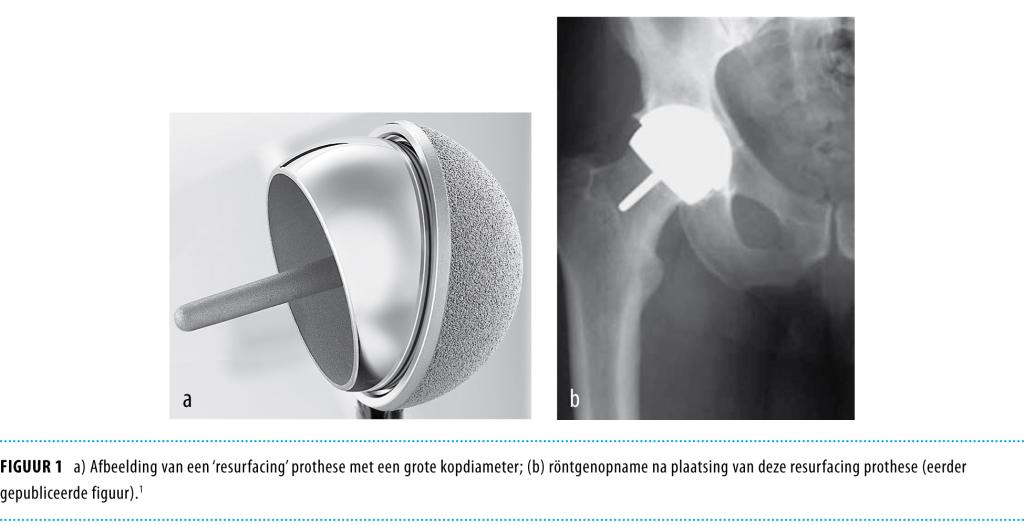
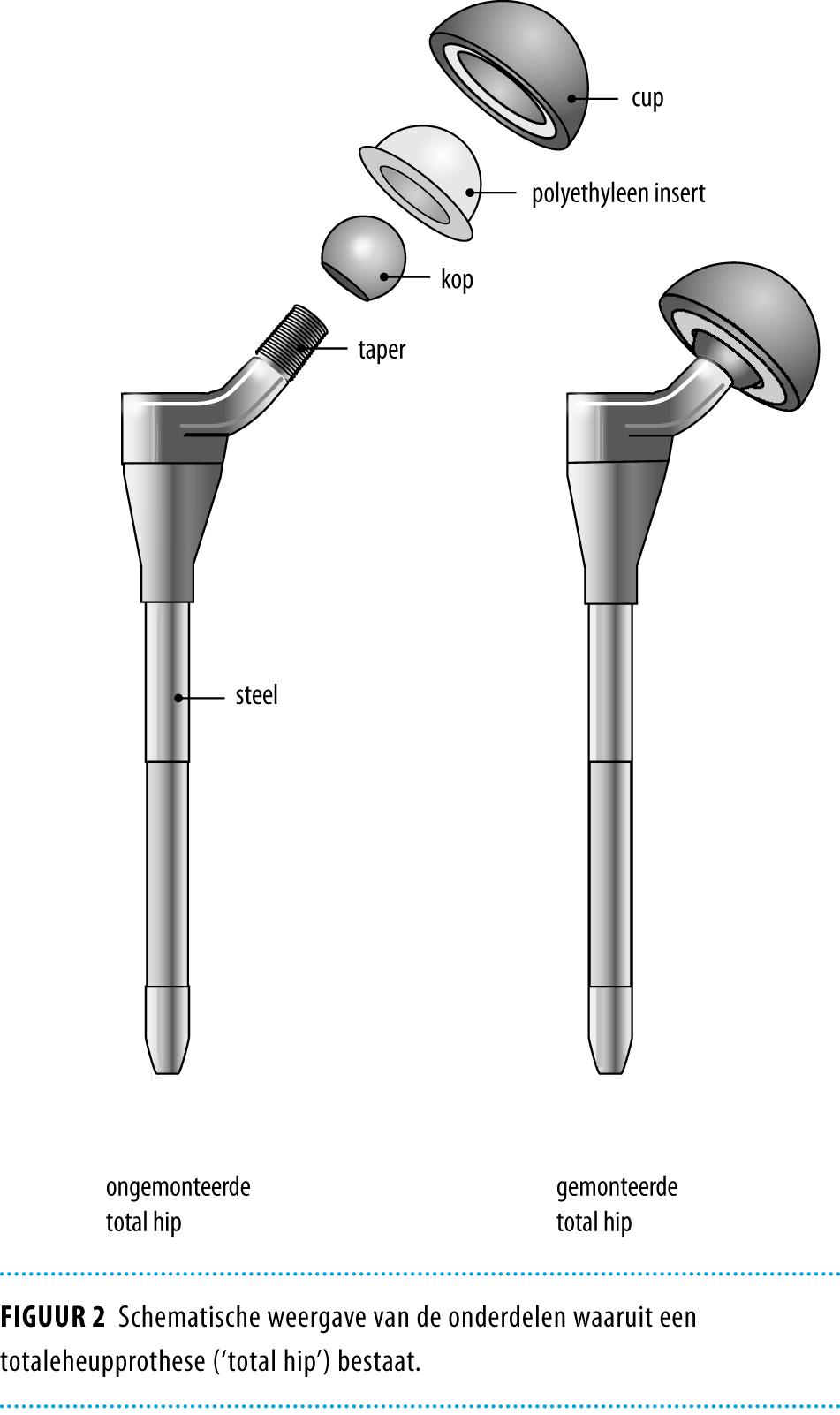
In 2007 gaven wij in dit tijdschrift een overzicht van de beschikbare opties voor een heupprothese bij een jonge patiënt.1 Bij patiënten onder de 50 jaar werden destijds naast de gecementeerde en ongecementeerde conventionele totaleheupprothesen (THP), in toenemende mate ‘resurfacing’ prothesen gebruikt. Dit zijn heupprothesen die de kraakbeenoppervlakken vervangen, maar het oorspronkelijke bot zoveel mogelijk intact laten (figuur 1). Ter vergelijking zijn in figuur 2 de onderdelen van een conventionele totaleheupprothese weergegeven.
De resultaten op de korte termijn waren gunstig. Bij grote belasting ontstaan echter metaalpartikels ten gevolge van slijtage van deze metaal-op-metaalprothesen. Het was onduidelijk wat de langetermijngevolgen hiervan zouden zijn.2 Recentelijk deed het Amerikaanse bedrijf DePuy Orthopaedics een officiële recall waarbij de resurfacing prothesen van deze firma van de markt werden gehaald wegens slechte resultaten. Ook heeft deze firma standaardheupprothesen die gebruikmaakten van een metalen kop met grote diameter op een metalen kom (‘large head metal-on-metal’) van de markt genomen.
Deze berichtgeving leidt tot veel onduidelijkheid binnen zowel de medische wereld als onze jonge patiëntengroep, aangezien deze prothese ook in Nederland is toegepast. In dit artikel bespreken we daarom de huidige stand van zaken rond de resurfacing prothese bij jonge patiënten.
Het potentiële voordeel van de resurfacing prothese
Jonge patiënten gebruiken hun prothese intensiever dan ouderen, waardoor een grotere belasting van de prothese ontstaat, met als gevolg een snellere slijtage. Fixatie van de prothese is bij de jonge patiënt veelal lastiger, doordat zij vaak een onderliggende heupafwijking hebben waardoor de anatomie veranderd is. Gezien de levensverwachting van de jonge patiënten zal een groot deel van deze groep minstens eenmaal gedurende hun leven een revisie-operatie moeten ondergaan. Het is voor deze groep dus van extra belang een prothese te kiezen die gemakkelijk te reviseren is.
De resurfacing prothese werd geïntroduceerd als de prothese die makkelijker te reviseren zou zijn vanwege het botsparende effect. Bij de resurfacing prothese wordt over de femurkop een metalen kap geplaatst, waardoor er minder femoraal bot hoeft te worden verwijderd. Bij een conventionele heupprothese wordt het collum met de heupkop gereseceerd. De huidige resurfacing prothese maakt gebruik van metaal-op-metaal-articulatie en heeft een ongecementeerde fixatie van het acetabulum en meestal een gecementeerde fixatie in het femur. De kop van deze systemen heeft een grote diameter, wat ertoe bijdraagt dat de kans op het uit de kom schieten van de resurfacing prothesen lager is dan bij een conventionele gecementeerde of ongecementeerde heupprothese. Bovendien werden na de operatie alle sporten toegestaan en zou de bewegingsuitslag groter zijn. Deze prothese werd populair onder de naam ‘sportheup’. In vergelijkende studies echter werd een grotere bewegingsuitslag niet bevestigd.3,4
Resultaten resurfacing prothese
Patiënten jonger dan 55 jaar
Om de stand van zaken in beeld te brengen, hebben we gezocht naar studies gepubliceerd in de periode tot en met 31 december 2010, die de overleving van de resurfacing prothesen na minimaal 10 jaar of na gemiddeld 10 jaar beschreven. Daarbij was ons criterium dat de leeftijd van alle patiënten ten tijde van de operatie lager dan 55 jaar moest zijn. Net als in 2007 gebruikten wij als definitie voor een ‘goed resultaat’ dat 10 jaar na plaatsing meer dan 90% van de implantaten nog in situ was, conform de definitie van de NICE-2003-studiegroep.5
Voor het doorzoeken van Pubmed gebruikten wij de volgende zoekvraag: ((((((((resurfacing arthroplasty)) OR (metal-on-metal))) AND (hip OR hips))) AND (young OR adult* OR child* OR middle-age OR middle-aged OR adolescent*))) AND ((((cohort study)) OR (cohort analysis)) OR (follow-up study OR follow-up studies OR followup study OR followup studies)). Daarnaast hebben we de elektronische cochranedatabase en Web of Science doorzocht; hierbij maakten we gebruik van dezelfde zoektermen. De resultaten zijn weergegeven in figuur 3.
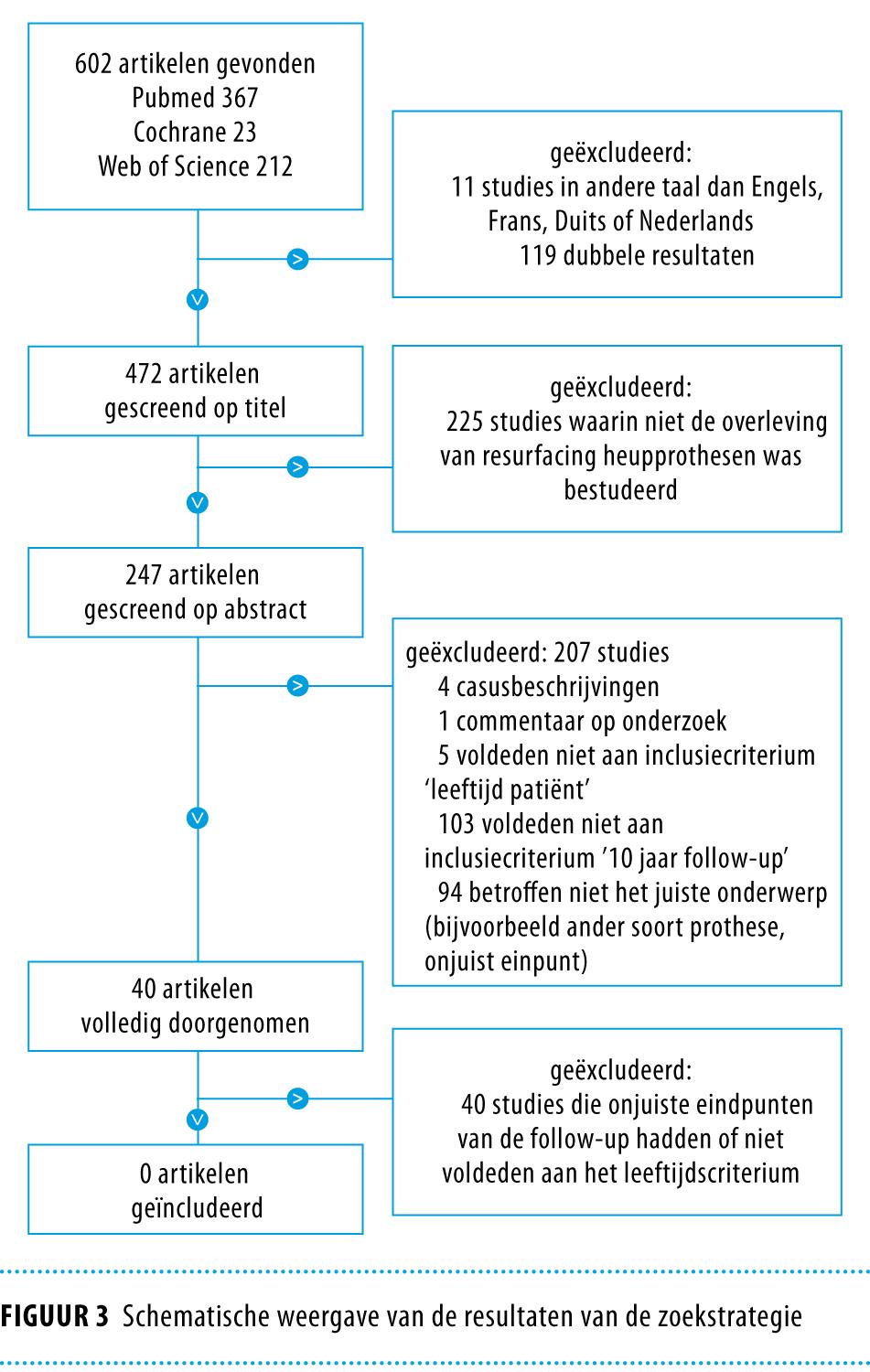
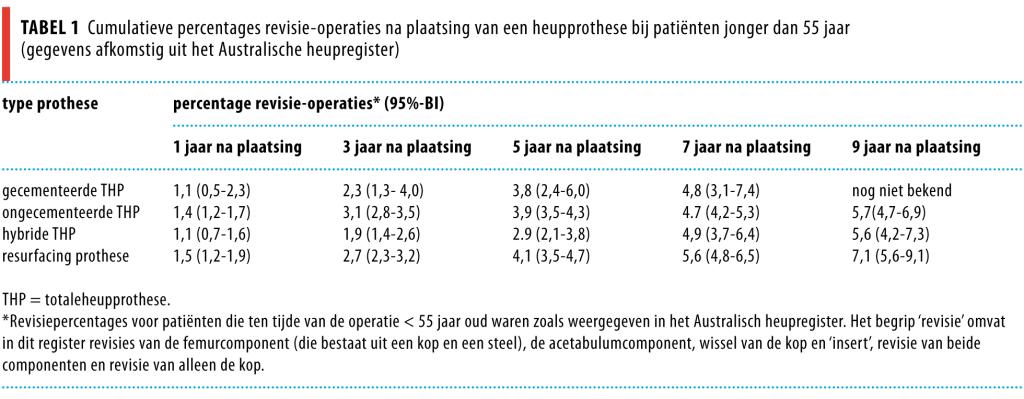
Er waren geen studies met 10 jaar follow-up waarin alleen patiënten jonger dan 55 jaar waren geïncludeerd. Als aanvulling gebruikten we daarom de Australische en Engelse heupregisters. Deze bevatten weliswaar evenmin data met 10 jaar follow-up, maar hierin worden wel systematisch de resultaten voor de resurfacing prothese gedurende meerdere jaren vastgelegd. Uit die data blijkt dat met name vrouwen onder de 55 jaar een verhoogd risico op revisie hebben als zij een resurfacing prothese hebben gekregen (tabellen 1 en 2).6,7 In het Australische heupregister waren nog geen gegevens bekend van 9 jaar follow-up na het plaatsen van de gecementeerde prothese bij patiënten jonger dan 55 jaar. Ook de uitkomsten van een RCT die de langetermijnresultaten bij jonge patiënten in beeld zal brengen, zijn nog niet beschikbaar.8
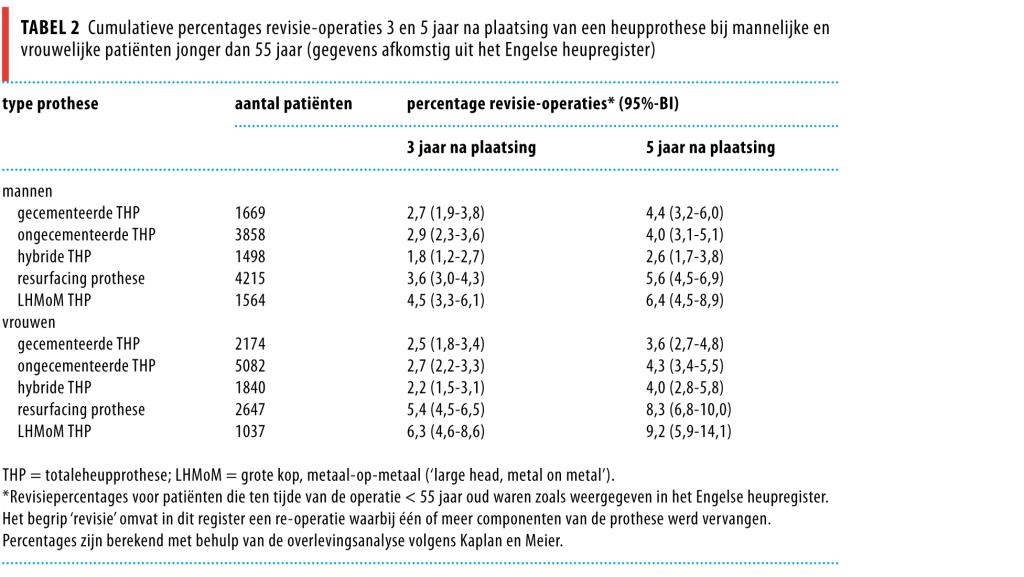
Tot slot hebben we gezocht naar Nederlandse cohortstudies over de resurfacing prothese bij patiënten jonger dan 55 jaar. Daarvan was er slechts 1 beschikbaar, met een follow-upduur van gemiddeld 9 jaar (uitersten: 1-16), waarin 114 resurfacing prothesen waren geïncludeerd. De resultaten lieten een 10-jaarsoverleving van de prothese tot aan revisie zien van 47% (95%-BI: 37-57).9 Dit betrof echter geen metaal-op-metaal-articulatie.
Patiënten van alle leeftijden
Wanneer we nogmaals de heupregisters bekijken, maar dan voor alle leeftijden, blijkt uit het Australische heupregister dat de resurfacing prothese in het algemeen een hogere revisiegraad na 9 jaar heeft dan de THP, namelijk 7,2% versus 5,2%, bij de indicatie ‘artrose’.6 Vrouwen boven de 65 jaar die een metaal-op-metaal resurfacing prothese ontvingen, hebben na 3 jaar al een 3-7 maal hogere kans op revisie dan vrouwen van dezelfde leeftijd die een conventionele THP ontvingen.6,10 Voor mannen onder de 55 jaar daarentegen is het revisiepercentage voor de resurfacing prothese vrijwel gelijk aan dat van een conventionele THP.6,10 Dit verschil is mogelijk ook gerelateerd aan de grootte van de kop, aangezien een kleinere kop, die vaak bij vrouwen geplaatst wordt, leidt tot een hoger risico op revisie.
Voor patiënten van alle leeftijden laat het Engelse heupregister het laagste revisiepercentage na 5 jaar zien bij patiënten die een gecementeerde THP hadden gekregen, namelijk 2,0 % (95%-BI: 1,8-2,1).7 Voor een ongecementeerde THP was dit 2,7% (95%-BI: 2,4-3,0), voor een hybride prothese 3,4% (95%-BI: 3,2-3,7) en voor een resurfacing prothese 6,3% (95%-BI: 5,7-7,0).7 Het hoogste faalpercentage werd gezien na plaatsing van een metaal-op-metaal THP met een grote kop (‘large head metal-on-metal’ (LHMoM)), namelijk 7,8% (95%-BI: 6,6-9,3).7 Er zijn overigens grote verschillen in de revisiepercentages tussen de verschillende merken resurfacing prothesen (tabel 3).

Redenen voor tegenvallende resultaten
Allereerst blijkt de operatietechniek van de resurfacing prothese lastiger, omdat bij plaatsing van deze heupprothese collum en heupkop intact moeten blijven. De rol van de chirurg is hierbij belangrijk en de leercurve is vaak lang.11,12
Over het daadwerkelijke activiteitenniveau van de patiënt als factor die het resultaat bepaalt komen verschillende cijfers naar voren. Patiënten met een THP krijgen vaak het advies om niet overdreven actief te zijn, wat het beeld van de resultaten kan vertekenen.13 Uit een recente RCT bleek overigens dat het activiteitenniveau na plaatsing van een resurfacing prothese niet overduidelijk hoger was dan bij patiënten die een THP hadden gekregen.14
Complicaties
Ook bij een resurfacing prothese kunnen luxaties optreden, al is de incidentie laag (0-1,8%).10 Naast de reeds bekende vroege complicaties van een resurfacing prothese, zoals de collumfractuur (incidentie: 0,4-6,0%),10 verschijnt een toenemend aantal artikelen die wijzen op het ontstaan van een andere complicatie. Het gaat hierbij om een wekedelenreactie op metaalionen die in de literatuur onder verschillende namen wordt beschreven, zoals ‘adverse reactions to metal debris’ (ARMD) en ‘pseudotumor’. De histologische term is aseptische lymfocytaire vasculitis (ALVAL).
De oorzaak van deze complicatie is waarschijnlijk in de meerderheid van de gevallen een stijging van de concentratie metaalionen tot een toxisch niveau. Deze hoge concentraties ontstaan door toegenomen slijtage, veelal bij malpositie.10,15 Een andere mogelijke hypothese stelt dat er langzaam metaalionen afgegeven worden door de prothesedragende oppervlakken als een soort bijproduct naast de normale slijtage.
De slijtageproducten van metalen prothesen zijn aantoonbaar in de naastgelegen periprosthetische weke delen en op verder weg gelegen plekken zoals lymfeklieren, lever en milt. Deze slijtagepartikels vormen samen met lokale eiwitten haptenen, die een contactallergische reactie van het vertraagde type (type IV) opwekken in het lokale weefsel. De lokaal destructieve reactie kan lijden tot pijn, wekedelennecrose, osteolyse en loslating van de prothesecomponenten, waardoor revisie noodzakelijk is.15,16 De geschatte incidentie varieert van 1 tot 6,5%, maar verwacht wordt dat deze in de loop van de tijd toeneemt met een hoger aantal revisies als gevolg.15,17,18 Verder hebben veel patiënten een stijgende metaalspiegel in het serum waarvan de klinische relevantie nog niet duidelijk is.19
De revisie van een resurfacing prothese naar een conventionele THP wegens loslating van de femurcomponent of een collumfractuur is technisch goed uitvoerbaar en het resultaat komt overeen met dat van een primaire plaatsing van een conventionele THP. Wel worden bij deze patiënten veel luxaties gezien. Revisies wegens pseudotumoren zijn echter lastiger dan in eerste instantie werd gedacht en gaan gepaard met een hoog aantal re-revisies.20
Technische ontwikkelingen en huidige situatie
In de jaren 60 en 70 van de vorige eeuw werden de eerste ontwerpen van metaal-op-polyethyleen en metaal-op-metaal resurfacing prothesen ontwikkeld. Deze vroege prothesen leden onder een inconsistente productie met wisselende resultaten. Het principe van metaal-op-metaal werd verdrongen door de steeds beter ontwikkelde gecementeerde THP.
De metaal-op-polyethyleen resurfacing prothesen werden in de jaren 70 nog wel verder ontwikkeld, maar de gebruikte materialen waren te gevoelig voor slijtage. Het polyethyleen debris dat bij deze prothesen vrijkwam leidde tot osteolyse achter de kom. Destijds werd osteolyse nog niet als dusdanig herkend en werden de waargenomen complicaties toegeschreven aan andere factoren, waaronder avasculaire necrose. Daarbij kwamen bij dit type prothese regelmatig collumfracturen voor.21
De tweede, huidige generatie resurfacing prothesen werd geïntroduceerd in 1996.22,23 Vanaf dat jaar ontstonden de resurfacing prothesen zoals ze tegenwoordig door verschillende fabrikanten worden geproduceerd. Deze resurfacing prothesen vertonen, zoals gezegd, onderling grote verschillen in overleving (zie tabel 3).6 De BHR (Smith & Nephew, Warwick, VK), ontwikkeld in 1996, heeft vanaf zijn introductie goede overlevingscijfers laten zien en vindt nog steeds toepassing in een geselecteerde patiëntengroep.24 Bij het recentelijk van de markt gehaalde ASR-systeem (DePuy Orthopaedics, Warsaw, VS) was het revisiepercentage na slechts 5 jaar follow-up 10,9% (95%-BI: 8,7-13,6). Om een beter inzicht te krijgen in de resultaten is de Nederlandse Orthopaedische Vereniging (NOV) per 1 april 2008 gestart met het landelijk implantaatregister ‘Landelijke Registratie Orthopedische Implantaten’ (LROI).
Recentelijk werd duidelijk dat vergelijkbare problemen als bij de metaal-op-metaal resurfacing prothesen ook spelen bij conventionele heupprothesen die gebruikmaken van een metaal-op-metaal-articulatie met een grote kop (doorsnede ≥36 mm). Dit probleem lijkt zich echter niet voor te doen bij een kop met een doorsnede van 28 of 32 mm.25 Juist de metaal-op-metaal-articulatie met een grote kop werd echter de laatste jaren steeds populairder bij jonge patiënten. Er is nog veel onduidelijk, maar de taper van de steel van de conventionele heupprothese met metaal-op-metaal-articulatie met grote kop lijkt veel metaaldeeltjes te genereren.
De productiewijze, vorm en positie van het implantaat bepalen in belangrijke mate de overleving van de heupprothese.26 Ook bij goed functionerende implantaten zijn echter problemen met metaalconcentraties gesignaleerd. Bij sommige patiënten waren te hoge metaalconcentraties op zich al de reden voor een revisie.
Onzekerheid onder patiënten
Het terugroepen van de ASR-prothese door de fabrikant heeft ook in ons land voor onrust gezorgd. De problemen met de resurfacing prothese zijn in de lekenpers breed uitgemeten en daarnaast weten patiënten vaak niet exact welk type prothese ze hebben. De NOV ziet geen reden voor het terugroepen van de resurfacing prothese in het algemeen en de meer conventionele THP met grote metalen kop, maar adviseert patiënten wel zich op de hoogte te stellen van de huidige stand van zaken. Hierbij kan aan de patiënten worden uitgelegd dat met de huidige kennis een afwachtende houding gerechtvaardigd is als de patiënt geen pijn of andere klachten heeft. Een mogelijkheid tot gerichte controle dient echter wel te worden aangeboden.
Door alleen patiënten aan te schrijven die een metaal-op-metaal THP hebben gehad, zijn er naar onze mening veel patiënten in Nederland in onzekerheid blijven rondlopen. Via websites van ziekenhuizen zou men bekend kunnen maken waar en in welke periode de metaal-op-metaal prothesen geplaatst zijn, om deze onrust weg te nemen. Ook het LROI kan daar aan bijdragen. Een preventieve maatregel om patiënten beter te informeren is het meegeven van kaartjes na een operatie met daarop het type prothese dat de patiënt gekregen heeft.
Conclusie
Uit de voorgaande uiteenzetting blijkt dat de resurfacing prothese op een aantal punten niet aan de verwachtingen van een aantal jaar geleden voldoet. Het activiteitenniveau van de jonge patiënt die een resurfacing prothese heeft gekregen blijkt niet overduidelijk hoger te liggen dan na plaatsing van een THP. Wanneer we daarbij het aantal revisies en de complicaties door metaaldeeltjes in acht nemen wordt duidelijk dat de resurfacing prothese niet de oplossing is voor alle patiënten. Wel zijn er grote verschillen in uitkomst per merk.
Bij de huidige stand van zaken blijkt de resurfacing prothese mogelijk wel geschikt voor met name jonge, actieve mannen. Daarnaast blijft de conventionele THP bestaan als optie voor de jonge patiënt; dit type prothese zorgt in het algemeen voor een grote toename in kwaliteit van leven. Onzekerheid bij patiënten over welk type prothese bij hen geplaatst is dient zo snel mogelijk te worden weggenomen. Dit geldt voor zowel de resurfacing prothese als de metaal-op-metaal THP met grote kop.
Leerpunten
De ‘resurfacing’ prothese is een veelgebruikte heupprothese bij patiënten jonger dan 55 jaar.
De voordelen van de resurfacing prothese zouden zijn dat deze botsparend is, een hoog activiteitenniveau toestaat en makkelijk te reviseren is.
Op de korte termijn zijn de resultaten goed, maar er zijn grote verschillen tussen de diverse merken resurfacing prothesen in revisiepercentages op de middellange termijn.
Een frequente complicatie is de ontstekingsreactie van weke delen door vrijgekomen metaaldeeltjes, resulterend in pijn, weefselverlies en osteolyse.
Recentelijk heeft de Amerikaanse firma DePuy Orthopaedics zijn resurfacing heupprothese teruggeroepen; de aandacht hiervoor in de lekenpers heeft tot veel onrust bij patiënten geleid.
Literatuur
Schreurs BW, Busch VJ, Veth RP. Keuze voor een heupprothese voor patiënten jonger dan 50. Ned Tijdschr Geneeskd. 2007;151:1918-22 Medline.NTvG
MacDonald SJ. Metal-on-metal total hip arthroplasty: the concerns. Clin Orthop Relat Res. 2004;(429):86-93 Medline. doi:10.1097/01.blo.0000150309.48474.8b
Kluess D, Zietz C, Lindner T, Mittelmeier W, Schmitz K, Bader R. Limited range of motion of hip resurfacing arthroplasty due to unfavorable ratio of prosthetic head size and femoral neck diameter. Acta Orthop. 2008;79:748-54 Medline. doi:10.1080/17453670810016803
Incavo SJ, Thompson MT, Gold JE, Patel RV, Icenogle KD, Noble PC. Which procedure better restores intact hip range of motion; total hip arthroplasty or resurfacing? A combined cadaveric and computer simulation study. J Arthroplasty. 2011;26:391-7.Medline
National Institute for Clinical Excellence (NICE). Guidance on the selection of prostheses for primary total hip replacement. Londen: NICE; 2003.
Australian Orthopaedic Association National Joint Replacement Registry. Annual Report 2010. Adelaide:AOA; 2010. www.dmac.adelaide.edu.au/aoanjrr/documents/aoanjrrreport_2010.pdf.
National Joint Registry for England and Wales. Annual report 2010. NJR; 2010.link
Achten J, Parsons NR, Edlin RP, Griffin DR, Costa ML. A randomised controlled trial of total hip arthroplasty versus resurfacing arthroplasty in the treatment of young patients with arthritis of the hip joint. BMC Musculoskelet Disord. 2010;11:8 Medline. doi:10.1186/1471-2474-11-8
Duijsens A-WHB, Keizer S, Vliet-Vlieland T, Nelissen RGHH. Resurfacing hip prosthesis revisited. Failure analysis during a 16-year follow-up. Int Orthop. 2005;29:224-8 Medline. doi:10.1007/s00264-005-0652-8
Macpherson GJ, Breusch SJ. metal-on-metal hip resurfacing: a critical review. Arch Orthop Trauma Surg. 2011;131:101-10 Medline. doi:10.1007/s00402-010-1153-9
Witjes S, Smolders JM, Beaule PE, Pasker P, van Susante JL. Learning from the learning curve in total hip resurfacing: a radiographic analysis. Arch Orthop Trauma Surg. 2009;129:1293-9 Medline. doi:10.1007/s00402-009-0875-z
Kim PR, Beaule PE, Laflamme GY, Dunbar M. Causes of early failure in a multicenter clinical trial of hip resurfacing. J Arthroplasty. 2008;23(Suppl 1):44-9 Medline. doi:10.1016/j.arth.2008.05.022
van Gerwen M, Shaerf DA, Veen RM. Hip resurfacing arthroplasty. Acta Orthop. 2010;81:680-3 Medline. doi:10.3109/17453674.2010.501742
Lavigne M, Therrien M, Nantel J, Roy A, Prince F, Vendittoli PA. The John Charnley Award: The functional outcome of hip resurfacing and large-head THA is the same: a randomized, double-blind study. Clin Orthop Relat Res. 2010;468:326-36 Medline. doi:10.1007/s11999-009-0938-z
Pandit H, Glyn-Jones S, McLardy-Smith P, et al. Pseudotumours associated with metal-on-metal hip resurfacings. J Bone Joint Surg Br. 2008;90:847-51 Medline. doi:10.1302/0301-620X.90B7.20213
Watters TS, Cardona DM, Menon KS, Vinson EN, Bolognesi MP, Dodd LG. Aseptic lymphocyte-dominated vasculitis-associated lesion: a clinicopathologic review of an underrecognized cause of prosthetic failure. Am J Clin Pathol. 2010;134:886-93 Medline. doi:10.1309/AJCPLTNEUAH8XI4W
Kwon YM, Ostlere SJ, McLardy-Smith P, Athanasou NA, Gill HS, Murray DW. "Asymptomatic" pseudotumors after metal-on-metal hip resurfacing arthroplasty prevalence and metal ion study. J Arthroplasty. 2011;26:511-8 Medline.
Glyn-Jones S, Pandit H, Kwon YM, Doll H, Gill HS, Murray DW. Risk factors for inflammatory pseudotumour formation following hip resurfacing. J Bone Joint Surg Br. 2009;91:1566-74 Medline. doi:10.1302/0301-620X.91B12.22287
deSouza RM, Parsons NR, Oni T, Dalton P, Costa M, Krikler S. Metal ion levels following resurfacing arthroplasty of the hip: serial results over a ten-year period. J Bone Joint Surg Br. 2010;92:1642-7 Medline. doi:10.1302/0301-620X.92B12.24654
Grammatopolous G, Pandit H, Kwon YM, et al. Hip resurfacings revised for inflammatory pseudotumour have a poor outcome. J Bone Joint Surg Br. 2009;91:1019-24 Medline. doi:10.1302/0301-620X.91B8.22562
Hodge WF, Fitts SM. Hip resurfacing. A fair and balanced review. Sem Arthroplasty. 2006;17:35-41. doi:10.1053/j.sart.2006.05.003
McMinn D, Treacy R, Lin K, Pynsent P. Metal on metal surface replacement of the hip. Experience of the McMinn prothesis. Clin Orthop Relat Res. 1996;(329 Suppl):S89-98 Medline. doi:10.1097/00003086-199608001-00009
Wagner M, Wagner H. Preliminary results of uncemented metal on metal stemmed and resurfacing hip replacement arthroplasty. Clin Orthop Relat Res. 1996;(329 Suppl):S78-88 Medline. doi:10.1097/00003086-199608001-00008
McMinn DJ, Daniel J, Ziaee H, Pradhan C. Indications and results of hip resurfacing. Int Orthop. 2011;35:231-7 Medline. doi:10.1007/s00264-010-1148-8
Girard J, Bocquet D, Autissier G, Fouilleron N, Fron D, Migaud H. Metal-on-metal hip arthroplasty in patients thirty years of age or younger. J Bone Joint Surg Am. 2010;92:2419-26 Medline. doi:10.2106/JBJS.I.01644
Zywiel MG, Sayeed SA, Johnson AJ, Schmalzried TP, Mont MA. Survival of hard-on-hard bearings in total hip arthroplasty: a systematic review. Clin Orthop Relat Res. 2011;469:1536-46 Medline. doi:10.1007/s11999-010-1658-0





Metaal-op-metaal resurfacing heupprothese
Collega Schmitz, Veth en Schreurs geven in de editie van het Tijdschrift van 24 september 2011 een fraai overzicht over de stand van zaken van de metaal-op-metaal resurfacing heupprothese. Zij beschrijven in dit artikel o.a. de tegenvallende revisiepercentages waarbij in toenemende mate aseptische vasculitis als complicatie wordt beschreven. Tevens schrijven zij dat bij de huidige stand van zaken de resurfacing prothese mogelijk wel geschikt is voor met name jonge, actieve mannen.
Wij hebben n.a.v. verontrustende bevindingen in de literatuur over het optreden van aseptische vasculitis en pseudotumoren uit zorgvuldigheid alle 129 patiënten (149 protheses) die in de periode 2005-2010 een Birmingham Hip Resurfacing (BHR) hebben ondergaan in het Martini Ziekenhuis in Groningen teruggeroepen.
Zij werden gescreend middels een CT scan op het voorkomen van een pseudotumor als uiting van aseptische vasculitis en het serumniveau van cobalt- en chroomionen werd bepaald. Tevens werd de Harris Hip Score (HHS) bepaald. De resultaten van dit onderzoek hebben wij reeds eerder dit najaar gepresenteerd op zowel de Najaarsvergadering van de Nederlandse Orthopedische Vereniging als de Nederlandse Radiologendagen.
Bij 39 patiënten (40 BHR’s) werd een pseudotumor gevonden (26,6%). Cobalt- en chroomionen waren significant verhoogd in de pseudotumorgroep (p<0.02) en bij een serum cobaltspiegel boven de 85 nmol/l was de kans op een pseudotumor significant hoger (OR 7.3). Een risicofactor voor het ontwikkelen van een pseudotumor werd niet gevonden. Elf patiënten hadden klachten bij aanwezigheid van een pseudotumor (HHS< 85). Het revisiepercentage als gevolg van een symptomatische pseudotumor is tot op heden 2,7% na gemiddeld 2,5 jaar follow up. Drie protheses met een symptomatische pseudotumor (CT) staan nog gepland om gereviseerd te worden.
Naar onze mening vormen onze bevindingen aanleiding in het geheel te stoppen met het plaatsen van metaal-op-metaal- resurfacing heupprotheses en actief over te gaan tot een systematische terugroepactie van alle resurfacing heupprotheses welke in Nederland geplaatst zijn zoals de Nederlandse Orthopedische Vereniging juni jl. adviseerde.
Martijn F. Boomsma1, Roel Bisschop2, Jos J.A.M Van Raay3, Mario Maas4en Carina LE. Gerritsma.3
1Radioloog, Isala Klinieken Zwolle.
2AIOS Orthopedie, Martini Ziekenhuis, Groningen.
3 Orthopedisch Chirurg, Martini Ziekenhuis, Groningen
4Radioloog, Academisch Medisch Centrum, Amsterdam.
Metaal-op-metaal resurfacing heupprothesen (auteurs)
Met grote interesse hebben wij kennis genomen van de ingezonden reactie van Boomsma et al. op ons artikel "de resurfacing heupprothese bij patiënten jonger dan 55 jaar" in de editie van het Tijdschrift van 24 september 2011. Gedurende het schrijven van ons artikel hadden we de indruk dat op basis van de op dat moment beschikbare literatuur er toch een aantal typen resurfacing prothesen waren die het klinisch goed leken te doen. De laatste maanden zijn er echter meer data vrijgekomen die ook het functioneren van deze implantaten in twijfel trekken. De teleurstellende ervaringen in Groningen onderbouwen de grote zorgen die er zijn bij de toepassing van deze implantaten. De toekomst zal uitwijzen of er überhaupt nog plaats is voor metal-on metal resurfacing heupprothesen.
Marloes W.J.L. Schmitz , René P.H. Veth , B. Willem Schreurs
Universitair Medisch Centrum St. Radboud, afd. Orthopedie, Nijmegen