artikel
Recente richtlijnen adviseren nadrukkelijk medicamenteuze bloeddruk- en cholesterolverlagende therapie – in aanvulling op een gezonde leefstijl – bij patiënten met vaatlijden.1,2 Volgens deze richtlijnen zou de behandeling moeten plaatsvinden op geleide van streefwaarden voor de bloeddruk (140/90 mmHg) en de LDL-cholesterolconcentratie. De streefwaarde voor LDL-cholesterol bedraagt 1,8 mmol/l in de Europese richtlijn,1 en 2,5 mmol/l in de Nederlandse.2 Wat moeten we met deze streefwaarden?
Het is verwarrend dat richtlijnen over hetzelfde onderwerp verschillende streefwaarden hanteren. Huisartsen zullen doorgaans de Nederlandse richtlijnen volgen, terwijl cardiologen uitgaan van de Europese richtlijnen. Zo kunnen patiënten onbedoeld tegenstrijdige adviezen krijgen. Daarnaast blijken de lage streefwaarden in de praktijk niet haalbaar. In de 3 meest recente studies van het Euroaspire-onderzoek, uitgevoerd met steeds eenzelfde protocol, werd bij slechts de helft van de patiënten met coronairlijden een systolische bloeddruk van 140 mmHg bereikt (figuur 1).3,4
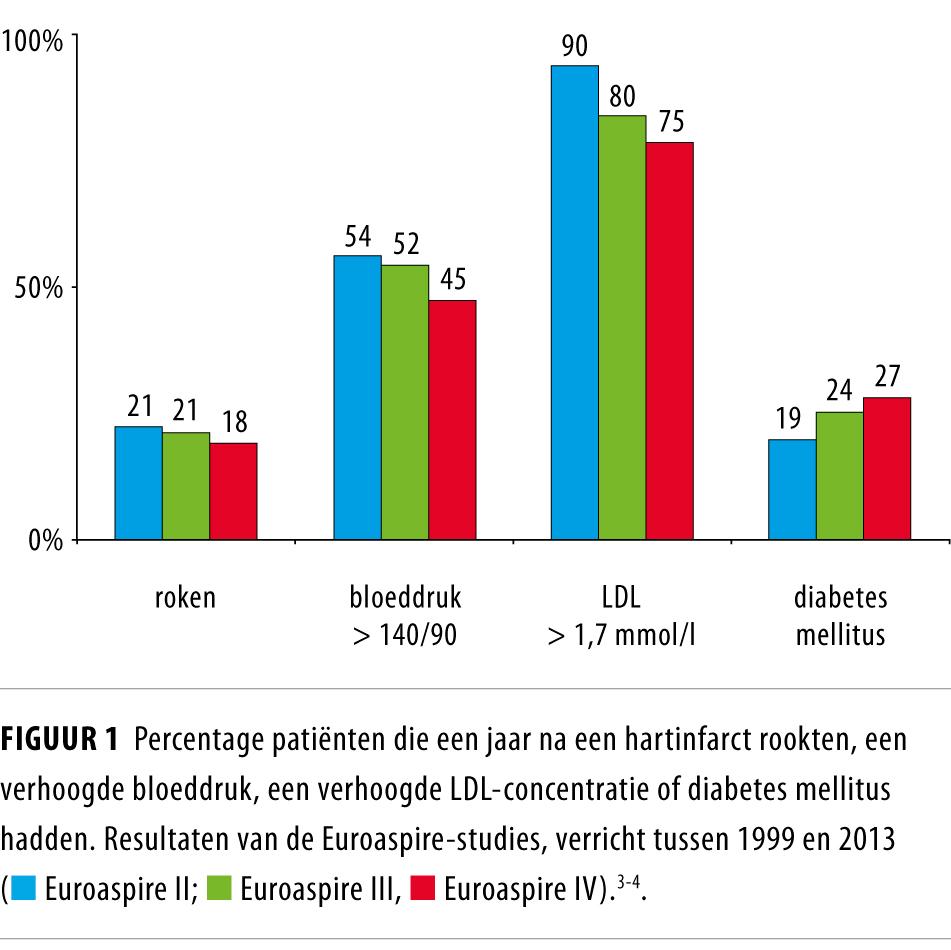
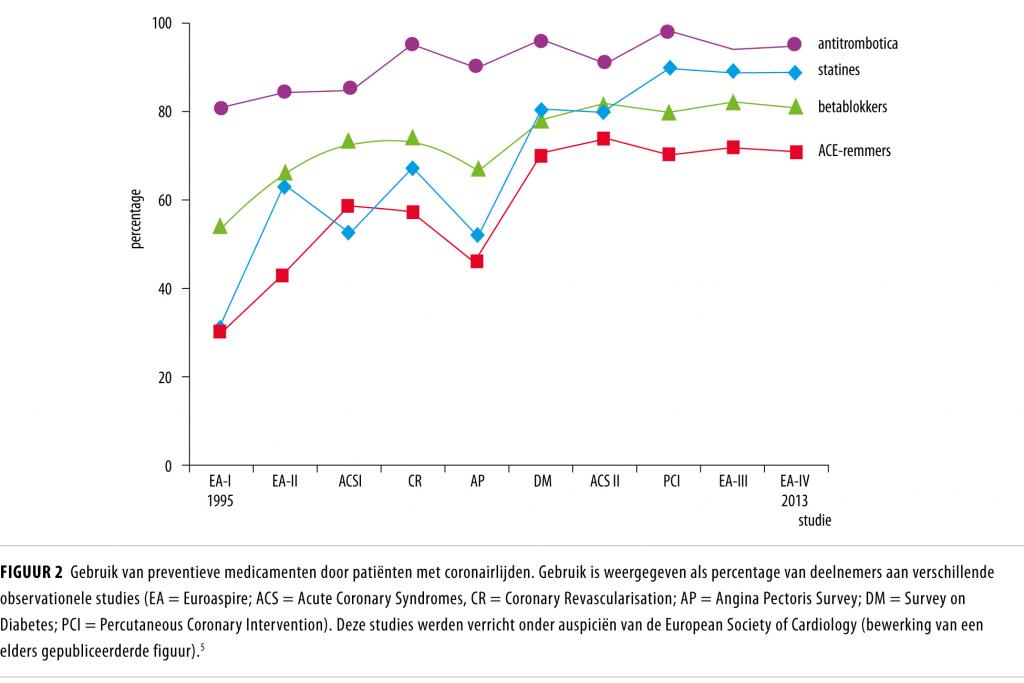
Ook heeft driekwart van de patiënten in de meest recente studie een LDL-concentratie hoger dan de Europese streefwaarde. Toch werden deze patiënten intensief behandeld. In Euroaspire en andere observationele studies van de European Society of Cardiology is in de periode 1995-2005 het gebruik van medicatie na een hartinfarct, na coronaire revascularisatie en bij patiënten met diabetes mellitus toegenomen (figuur 2).5 Sindsdien is dit gebruik gestabiliseerd; in 2013 ontvingen bijna alle patiënten acetylsalicylzuur of een ander antitromboticum, 90% een statine, 80% een bètablokker en 70% een ACE-remmer of angiotensine-II-antagonist. De meeste patiënten van wie coronairlijden bekend is, krijgen dus inderdaad preventieve medicatie volgens de richtlijnen.
Omdat de streefwaarden arbitrair en meestal niet haalbaar zijn, rijst de vraag of deze niet helemaal moeten worden los gelaten, ook vanwege de afnemende meeropbrengst van statines en de niet aangetoonde meerwaarde van andere cholesterolverlagende medicatie. De recentste Amerikaanse richtlijn over cholesterol – uit 2013 – heeft deze zienswijze inmiddels overgenomen, en adviseert patiënten met bekend vaatlijden en personen met een verhoogd risico op hart- en vaatlijden te behandelen met statines zonder hierbij streefwaarden in acht te nemen.6
Afnemende meeropbrengst
De meeste geneesmiddelen hebben een S-vormige dosis-responsrelatie, wat inhoudt dat een verdere verhoging van de dosis boven een bepaald punt naar verhouding steeds minder effect heeft. Dit bleek ook uit de oorspronkelijke ‘Scandinavian simvastatin survival study’ (4S) en de later uitgevoerde IDEAL-studie.7,8 In het 4S-onderzoek werd met een dosering van simvastatine 40 mg per dag een daling van de LDL-cholesterolconcentratie van gemiddeld 30% gerealiseerd.7 Dit resulteerde in een 30% lagere sterfte; hartinfarcten traden eveneens minder vaak op, namelijk bij 15,9% versus 22,6% in de placebogroep. In de later uitgevoerde IDEAL-studie werd een verdere verlaging van de LDL-cholesterolconcentratie van 20% bereikt, van 2,5 naar 2,0 mmol/l, en een 10% lagere frequentie van overlijden of hartinfarct (een daling van 10,4 naar 9,3%).8 Bedenk wel dat voor deze verlaging een dosering van 80 mg atorvastatine nodig was, terwijl 10 mg atorvastatine ongeveer hetzelfde cholesterolverlagende effect heeft als 40 mg simvastatine.
Soortgelijke resultaten kwamen naar voren in andere studies waarin een lagere en hogere dosis statine werden vergeleken.9,10 In alle 3 de studies met de hogere dosis statine namen ook de bijwerkingen toe.8-10
Andere LDL-cholesterolverlagers: geen klinisch effect
Kennelijk lukt het niet om met statines in gebruikelijke doseringen de zeer lage LDL-cholesterolconcentratie te bereiken die in richtlijnen wordt aanbevolen. Daarom kan worden overwogen andere cholesterolverlagers toe te voegen. In de recente richtlijnen wordt dit echter niet geadviseerd.1,2,5 Er zijn immers geen studies waarin is aangetoond dat hiermee het risico op een hartinfarct of overlijden verder kan worden verlaagd. De studies met fibraten en nicotinezuur tonen geen of geen consistente vermindering van cardiovasculaire complicaties.1 Ezetimib verlaagt de LDL-cholesterolconcentratie, maar heeft geen effect op atherosclerose gemeten aan de halsslagader.11
In 2005 begon een grote secundaire-preventiestudie met ezetimib bij 18.141 patiënten, de zogenoemde IMPROVE-IT-studie.12 De resultaten hiervan worden in het najaar van 2014 verwacht. Het aantal patiënten dat in dit onderzoek is opgenomen, het grote aantal cardiovasculaire complicaties dat vereist is om een significant effect aan te tonen – namelijk 5250 –, alsook de lange duur van de follow-up – recent nog verlengd – wijzen op een beperkt behandeleffect. In Nederland werd in 2012 ruim 30 miljoen euro uitgegeven aan ezetimib. Het merendeel van deze uitgaven kan vooralsnog worden bespaard als de Europese, Nederlandse en Amerikaanse richtlijnen worden gevolgd en de klinische resultaten van de IMPROVE-IT studie worden afgewacht.
Primaire preventie
Personen met een verhoogd risico op hart- en vaatziekten kunnen in aanmerking komen voor een statine of bloeddrukverlagende medicatie. De huidige Nederlandse en Europese richtlijnen adviseren medicamenteuze behandeling bij personen met een risico op hart- en vaatziekten van 2% per jaar volgens het SCORE-model. Zo is het initiëren van preventieve therapie met statines bij veel personen vanaf 60 jaar geïndiceerd en kosteneffectief.13 De nieuwe Amerikaanse richtlijn geeft een lagere risicodrempel voor het initiëren van preventieve cholesterolverlagende therapie, namelijk al bij een kans op het ontwikkelen van hart- en vaatziekten van 0,75% per jaar. Deze drempel is gebaseerd op een nieuw risicopredictiemodel.14 De aanbeveling om bij een zo laag risiconiveau al te beginnen met medicamenteuze behandeling kan in Nederland op weerstand stuiten vanwege het risico van overbehandeling.
Wel behandelen, geen streefwaarden
Voor patiënten met een cardiovasculaire aandoening – en hun artsen – betekent het loslaten van de LDL-streefwaarde een belangrijke vereenvoudiging. Dit is een logische ontwikkeling: in de studies waarin het klinische effect van statines is aangetoond waren immers evenmin streefwaarden geformuleerd. Het is belangrijk dat patiënten worden behandeld met de doseringen die in de genoemde onderzoeken zijn gebruikt, zoals 40 mg simvastatine, 10 tot 80 mg atorvastatine, of overeenkomstige doseringen van andere statines. Voor deze doseringen en middelen is een belangrijke vermindering van het risico op een hartinfarct of overlijden vastgesteld. Van andere cholesterolverlagende medicamenten is dit niet – of nog niet – het geval, en deze zouden niet of slechts bij grote uitzondering moeten worden voorgeschreven. Wij hopen dat de Nederlandse en Europese richtlijnen deze aanbevelingen overnemen.
Literatuur
Montalescot G, et .a. 2013 ESC guidelines on the managementof stable coronary artery disease: the Task Force on the management of stable coronary artery disease of the Europea Society of Cardiology. Eur Heart J. 2013;34:29493003. Medline
Multi-disciplinaire richtlijn Cardiovasculair Risicomanagement, herziening 2011
Kotseva K, Wood D, De Backer G, et al. Cardiovascular prevention guidelines in daily practice: a comparison of EUROASPIRE I, II, and III surveys in eight European countries. Lancet. 2009;373:929-40. Medline
EUROASPIRE-IV, presented at congress of European Society of Cardiology 2013 www.escardio.org/about/press/press-releases/esc13-amsterdam/Pages/euroaspire-iv-success-challenges-secondary-prevention-CVD-europe.aspx, geraadpleegd op 6 februari 2014.
Scholte op Reimer W, Simoons ML, Boersma E, Gitt AK (red). Cardiovascular diseases in Europe. Euro Heart Survey 2006. Sophia Antipolis: European Society of Cardiology; 2006.
Stone NJ, Robinson J, Lichtenstein AH, et al. 2013 ACC /AHA guideline on the treatment of blood cholesterol to reduce atherosclerotic risk in adults. J Am Coll Card. 2013; 7 november (epub). Medline
Randomised trial of cholesterol lowering in 4444 patients with coronary heart disease: the Scandinavian Simvastatin Survival Study (4S). Lancet. 1994;344:1383-9. Medline
Pedersen TR, Faergeman O, Kastelein JJ, et al. High-dose atorvastatin versus usual-dose simvastatin for secondary prevention after myocardial infarction, the IDEAL study. JAMA. 2005;294:2437-45. Medline
LaRosa JC, Grundy SM, Waters DD, et al. Intensive lipid lowering with atorvastatin in patients with stable coronary artery disease. The TNT study. N Engl J Med. 2005;352:1425-35. Medline
Cannon CP e.a. Intensive versus moderate lipid lowering with statins after Acute Coronary Syndromes (PROVE-IT – TIMI 22). N Eng J Med. 2004;350:1495-504. Medline
Kastelein JJ, Akdim F, Stroes ES, et al. Simvastatin with or without ezetimibe in familial hypercholesterolemia; N Engl J Med. 2008;358:1431-43. Medline
Califf RM, Lokhnygina Y, Cannon CP, et al. An update on the IMProved reduction of outcomes: Vytorin Efficacy International Trial (IMPROVE-IT) design. Am Heart J. 2010;159:705-9. Medline
Deckers JW, Blumenthal RS. Statins for primary prevention of cardiovascular disease. BMJ 2011;342:d1048. Medline
Statins: new US guideline sparks controversy. Lancet. 2013;382:1680. Medline





LDL-streefwaarden
Deckers en Simoons bepleiten het loslaten van LDL-streefwaarden. Hoewel hun pleidooi behartenswaardige elementen bevat, wijzen wij op enkele tegenstrijdigheden en onjuistheden.
Ten eerste gebruiken ze de ESC-richtlijn voor stabiel coronairlijden als voorbeeld van de Europese richtlijn, terwijl de (recentere) ESC-richtlijn voor cardiovasculaire preventie (Eur Heart J 2012;33:1635-1701) meer van toepassing is op dit vraagstuk.
Ten tweede vinden ze het verwarrend dat er verschillende richtlijnen zijn. Dat moge zo zijn, maar de Nederlandse Vereniging voor Cardiologie (NVVC) heeft de Nederlandse multidisciplinaire CVRM-richtlijn geautoriseerd, maar daarna óók de op veel punten tegenstrijdige ESC-richtlijn. Daardoor is een zorgvuldig tot stand gekomen multidisciplinaire consensus in gevaar gebracht. Wetenschappelijke verenigingen moeten ons inziens vermijden tegelijkertijd elkaar tegensprekende richtlijnen te accorderen.
Voorts suggereren ze dat de Amerikaanse richtlijn de LDL-streefwaarde heeft losgelaten vanwege het arbitraire en onhaalbare karakter ervan. Dat is niet helemaal juist. De Amerikanen hebben besloten zich te beperken tot bewijs uit gerandomiseerde klinische trials en overig epidemiologisch bewijs grotendeels te negeren. Mede daardoor komen ze tot extreem agressieve richtlijnen, die ze al op veel kritiek zijn komen te staan (zie o.a. JAMA. 2014;311:463-4). De keuze zal ook nieuwe problemen veroorzaken. Immers, waar stopt de generaliseerbaarheid van de trials?
Ten aanzien van medicatie die kan worden ingezet voor het behalen van de LDL-streefwaarde worden enkele studies genoemd die geen meerwaarde van intensieve statinetherapie zouden suggereren, maar de meta-analyse over dit onderwerp (Lancet 2010;376:1670-81) wordt niet genoemd. Met betrekking tot andere lipidenverlagers dan statines is de tekst ook niet helemaal correct. In de Nederlandse richtlijn wordt inderdaad terughoudendheid bij het voorschrijven van deze middelen geadviseerd, maar de ESC-richtlijn doet dit juist niet.
Tenslotte wordt onder het kopje 'primaire preventie' gesuggereerd dat de Nederlandse en Europese richtlijnen dezelfde risicodrempels voor behandeling aanhouden. Dat is onjuist. In de CVRM-richtlijn geldt een 10-jaars eventrisico van 20% als risicodrempel, terwijl de ESC een veel lager risico (10-jaars-sterfterisico van >1%, in combinatie met een LDL van ≥2.5 mmol/l) al voldoende vindt voor statines.
De Nederlandse CVRM-richtlijn is helder, uitvoerbaar en gebaseerd op consensus. De opvattingen die ten grondslag liggen aan de nieuwe Amerikaanse richtlijnen wijken sterk af. Wij menen dat het nieuwe 'Amerikaanse systeem' veel nadelen heeft en bepleiten zorgvuldig multidisciplinair overleg, niet alleen bij de totstandkoming van nationale richtlijnen, maar ook alvorens andere richtlijnen voor de Nederlandse situatie te propageren.
Yvo Smulders, VUMC
Coen Stehouwer, MUMC
LDL-streefwaarden (antwoord auteurs)
Ten aanzien van de keuze van de geciteerde richtlijnen hebben Smulders en Steehouwer formeel gelijk: we kozen echter de richtlijn uit 2013 als bron omdat dit de meest recente ESC richtlijn is waarin het door ons gewraakte LDL-doel nadrukkelijk wordt vermeld. Ten aanzien van de inhoud van richtlijnen: vaak berusten verschillen tussen richtlijnen op (doorgaans subjectieve) keuzen en opinies. Ons stuk was vooral een pleidooi om uit te gaan van de (objectief) beschikbare evidentie. Indien deze gedachtegang en zienswijze systematischer toepassing vindt, zouden de “harde” aanbevelingen uit de diverse richtlijnen veel meer met elkaar overeenkomen en zijn problemen als zowel door Smulders en Steehouwer als door ons geschetst, niet aan de orde.
Er waren diverse redenen voor de Amerikanen om afscheid te nemen van de LDL-streefwaarde, waarvan het ontbreken van bewijs uit gerandomiseerd onderzoek om een bepaald LDL-doel te na te streven dan wel te behalen, natuurlijk de belangrijkste was. Ons stuk was echter te kort om alle redenen op te sommen. Een van de overige achterliggende gedachten was het gegeven dat sommige – het zullen er overigens niet zo heel veel zijn – patiënten met een cardiovasculaire ziekte een laag LDL gehalte hebben. Hen zou in de praktijk een statine kunnen worden onthouden terwijl, zie ook het door Smulders en Steehouwer aangehaalde Lancet artikel, deze medicijnen ook bij een relatief laag LDL gehalte gunstige effecten hebben.
Tenslotte, ten aanzien van het niveau van het risico om bij gezonde personen met een statine te starten: ook die drempelwaarde blijft subjectief. Ook wij wezen al op het gevaar van medicalisatie indien al bij een zeer laag risico niveau gestart. Niettemin is de benefit-risk ratio van statines al bij een laag risico “positief”, en dit verhoogt de druk om vroeg, en dus bij een relatief laag risico, bijvoorbeeld van 10% kans op ziekte in 10 jaar, een dergelijke behandeling te initiëren. Vanwege de diverse argumenten die in individuele gevallen voor en tegen de instelling van deze therapie in de primaire preventie setting kunnen spelen, is het echter beter om die discussie te voeren waar hij thuishoort, namelijk in de spreekkamer van de dokter.
Jaap Deckers, cardioloog, ErasmusMC